循環器内科
主な疾患と診療内容
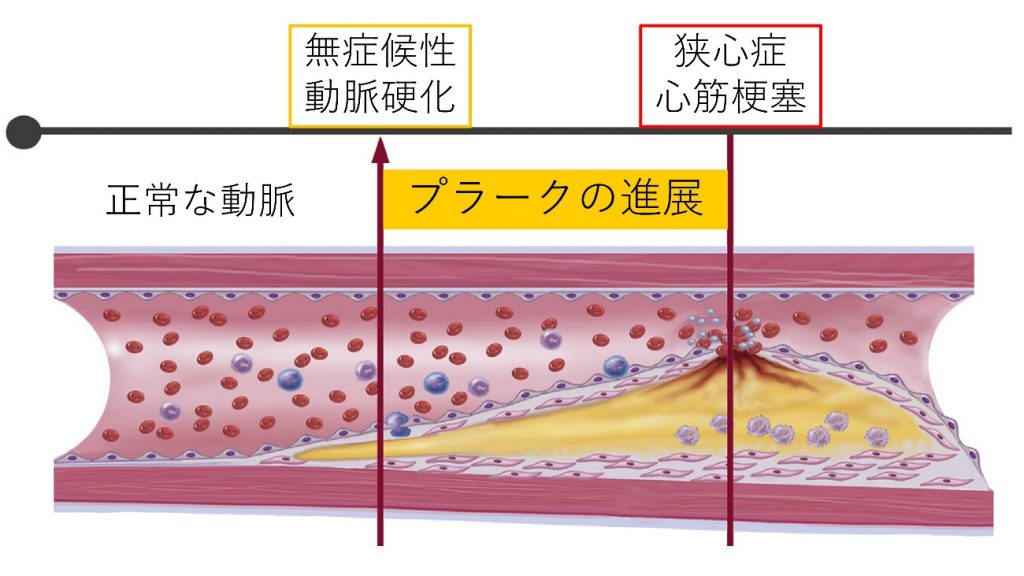
1.虚血性心疾患(冠動脈疾患)とは
心臓の筋肉への血液供給が不十分(心筋虚血)となる病気で、多くの原因は冠動脈という心臓の周りにある太い血管が動脈硬化プラークによって狭くなることです。病状が安定している場合は慢性冠症候群(安定狭心症)、不安定な場合は急性冠症候群(不安定狭心症および急性心筋梗塞)の2つに分類され、診断や治療の緊急性が大きく異なります。
J Am Coll Cardiol 2019;74:1608–17より改変
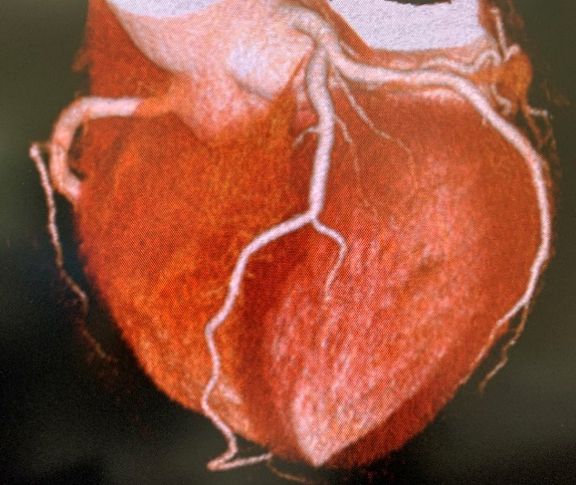
【正常な冠動脈】
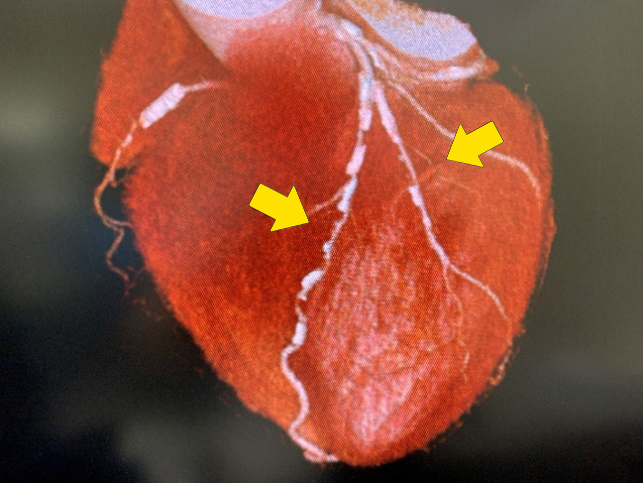
【狭窄した冠動脈】
2.慢性冠症候群(安定狭心症、労作性狭心症)
昔から一般的に狭心症と呼ばれている病気にあたります。高血圧、脂質異常症(コレステロールや中性脂肪の異常)、糖尿病、喫煙などにより動脈硬化が進展しプラークによって冠動脈が狭くなっている状態ですが、病状が安定している場合は後述する不安定狭心症に対して安定狭心症と呼ばれます。心臓の筋肉の酸素需要が供給量を上回ることで胸の不快感(重苦しさ、圧迫感、締め付けられるような痛み)が起こります。症状は運動によって出現し、運動をやめて安静にすることやニトログリセリンという冠動脈を拡張する薬剤で改善します。しかしこのような典型的な症状がないことも多く、特に糖尿病や高齢の患者さんでは全く症状がないこともあります。
また、冠動脈にプラークによる高度の狭窄が認められないにも関わらず、血管が痙攣して起こる狭心症があり、冠攣縮性狭心症(または安静時狭心症や異型狭心症)と呼ばれています。この狭心症は、運動は制限なく行える一方、発作が安静時、特に夜間や早朝に多くみられることが特徴です。労作性狭心症と比べて年齢が若く動脈硬化の危険因子が少ないものの、喫煙者である頻度が高いです。

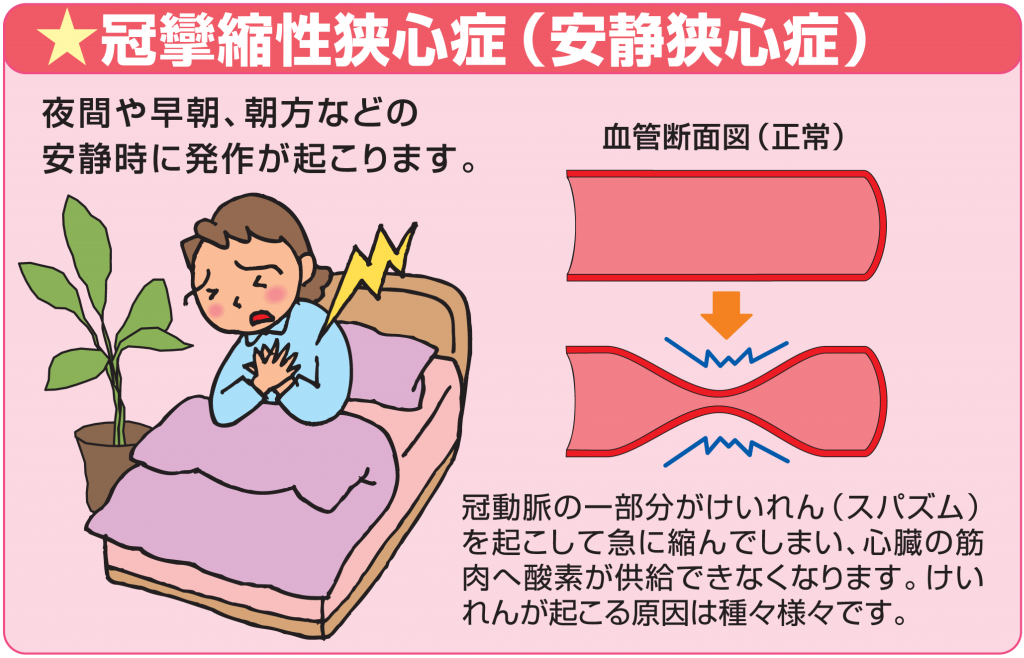
日本心臓財団発行 Heart News 2008年;No.1より許可を得て転載
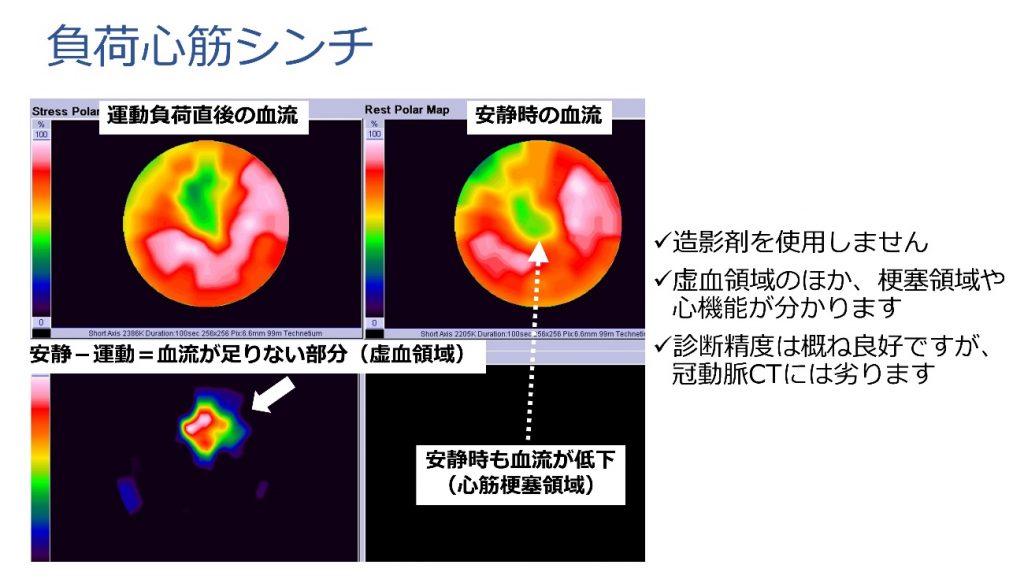
外来で行う検査としては運動負荷心電図、負荷心筋シンチ、冠動脈CTがあります。このうち病気を見逃す可能性が最も低い冠動脈CTが中心となっており、予約状況にもよりますが受診の当日中に行うことも可能です。さらに当院では奈良県で初めてFFR-CTを採用しており、通常のCTでは治療が必要かどうかはっきり分からない狭窄に対して、カテーテルを挿入せずに詳しく心筋虚血の評価を行うことができます(FFR-CTが行えない病変もあります、詳しくは心臓CT/MRIの項目をご参照ください)。これらの検査で高度に心筋虚血があると疑われた場合や、薬の治療にも関わらず症状が改善しない場合は、入院でのカテーテル検査を検討します。

3.急性冠症候群(急性心筋梗塞、不安定狭心症)
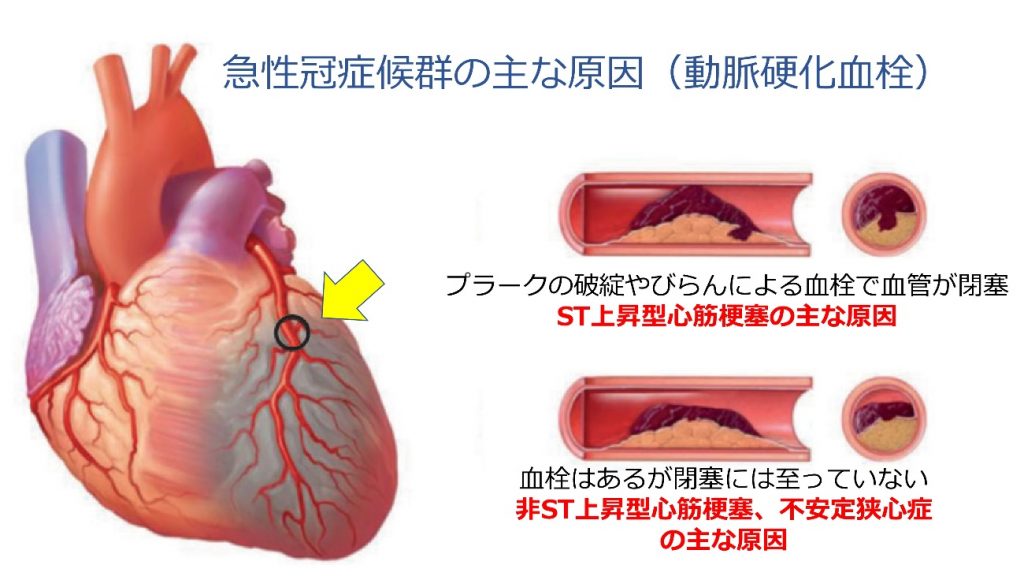
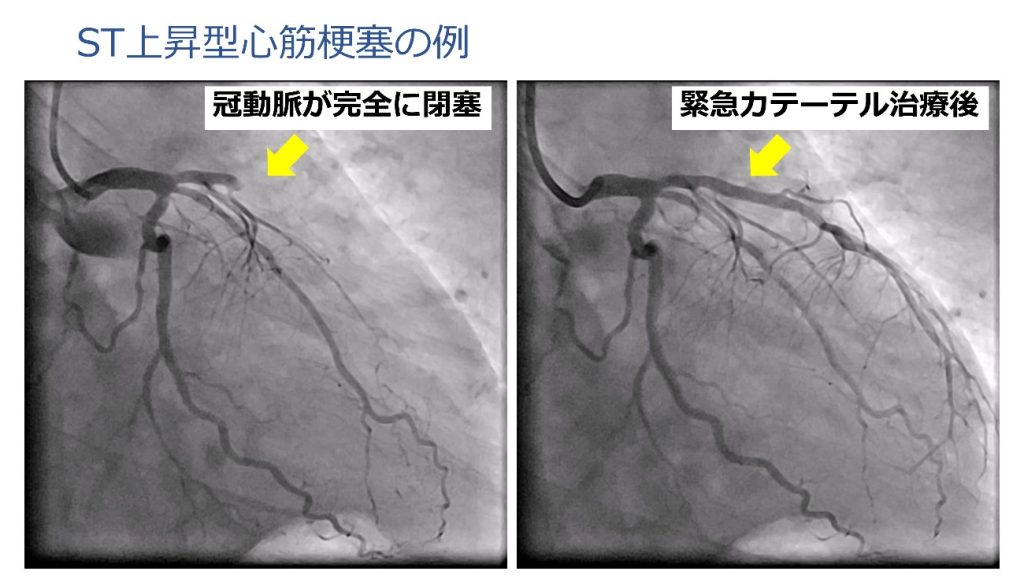
生命の危険があり緊急の対応が必要です。急性心筋梗塞とは冠動脈プラークを覆う膜が破れて血の塊(血栓)が形成され、冠動脈が急速に狭窄、閉塞することで心筋が壊死に陥る病態です。緊急カテーテル治療が普及したことで生存率は大きく向上しており、近年の院内死亡率は7%前後となっています。不安定狭心症とは、狭心症の中でも病状が不安定で心筋梗塞を起こす危険が高い病態です。
European Heart Journal (2019) 40, 237–269より改変
これら急性冠症候群のうち、ST上昇型と呼ばれる心筋梗塞はできるだけ早期に閉塞した冠動脈を開存させる必要があります。当院は24時間、緊急カテーテル治療に対応しており、冠動脈カテーテル治療全体の約20~30%が急性冠症候群に対する緊急治療となっています。急性冠症候群が疑われる患者さんのご紹介には循環器内科医師への直通電話(ホットライン)をご利用ください。
4.心原性ショック
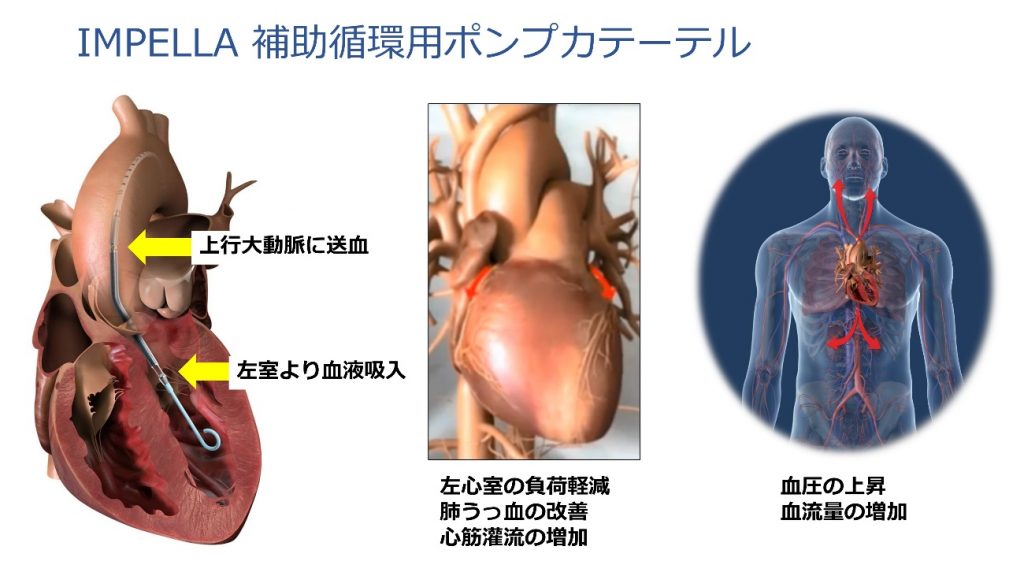
弱った心臓が原因となって、血圧が低下し全身の臓器への血流が不足することで生命の危機が生じている状態です。心筋梗塞による心原性ショックは現在でも死亡率40~60%と大変厳しい病状で、補助循環装置という心臓や肺を助ける大きな機械を必要とすることがあります。大動脈内バルーンポンピング(IABP)やV-A ECMO(PCPS)に加えて、当院ではImpellaという新しい左室補助装置を導入しており、心原性ショックの治療成績向上が期待されます。
画像提供:日本アビオメッド株式会社
5.冠動脈造影
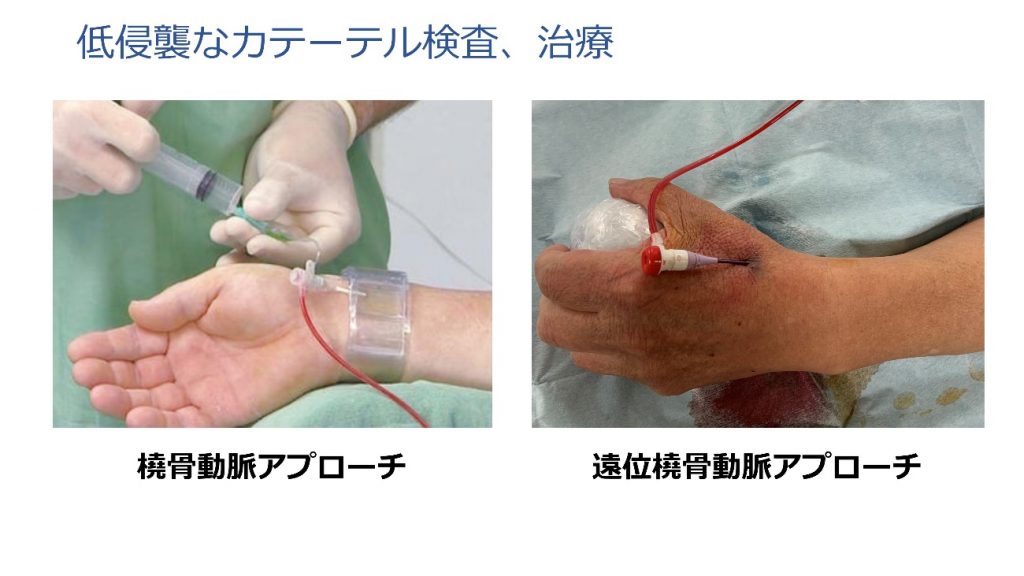
カテーテルという細い管を用いて心臓の筋肉に栄養を送る冠動脈に造影剤を注入して狭い部分や詰まっている部分を調べます。ほとんどは手首の動脈(橈骨動脈)から行っており、検査後すぐに歩行可能です。近年は遠位橈骨動脈からのカテーテル検査や治療も行っており、より患者さんの負担は少なくなっています。
左画像提供:テルモ株式会社
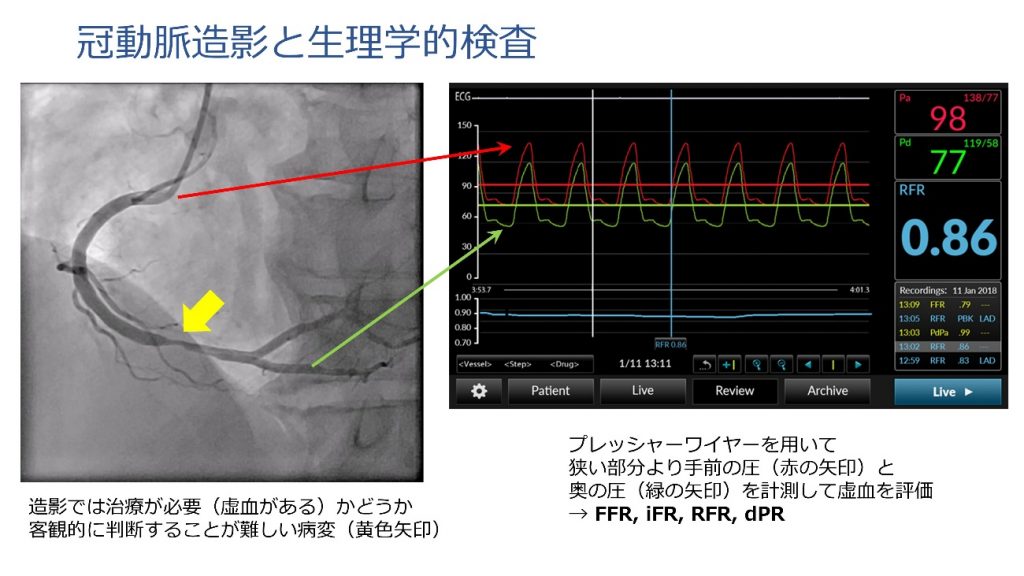
安定冠動脈疾患では本当に治療が必要かどうか(心筋虚血があるかどうか)を正確に評価することが重要で、冠動脈内の血圧を測定するプレッシャーワイヤーという診断器具を使用することがあります。プレッシャーワイヤーによる生理学的な評価(FFR、iFR、RFR、dPR)に基づいた冠動脈血行再建術が臨床成績の改善と結びつくことが示されているため、現在の心筋虚血診断におけるゴールドスタンダードとなっています。
プレッシャーワイヤー波形画像提供:アボットメディカルジャパン合同会社
6.経皮的冠動脈インターベンション(PCI)
虚血性心疾患に対するカテーテル治療で、冠動脈の狭い部分や詰まっている部分を風船やステントという金属でできた網状の筒で広げる治療です。通常は手首から治療し、複雑な治療の場合は足の付け根(鼠径部)から行うことがあります。血管内超音波(IVUS)や光干渉断層(OCT)といった、血管内を詳細に観察する画像診断装置を積極的に使用しており、安全で効果的な治療につながっています。
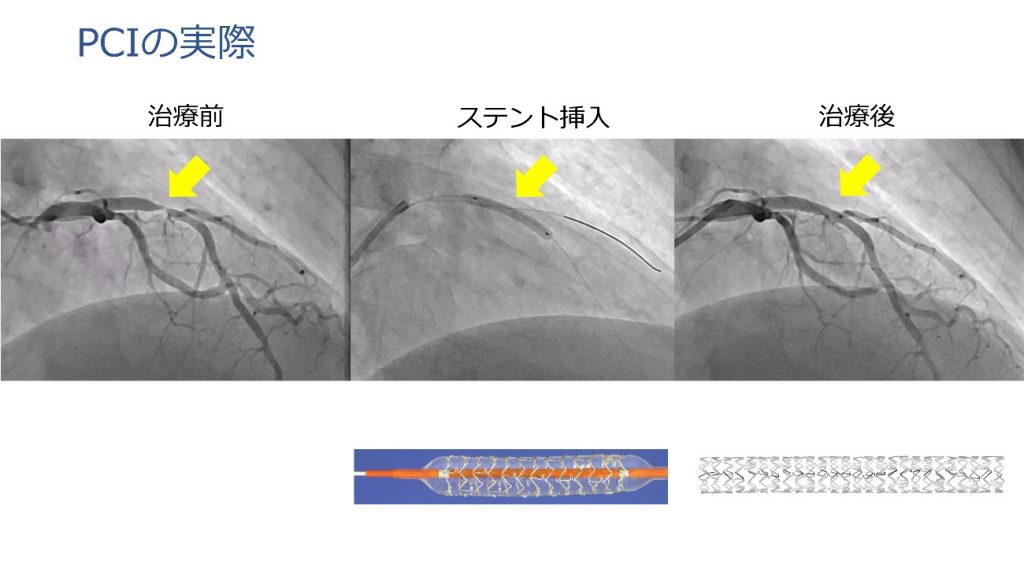
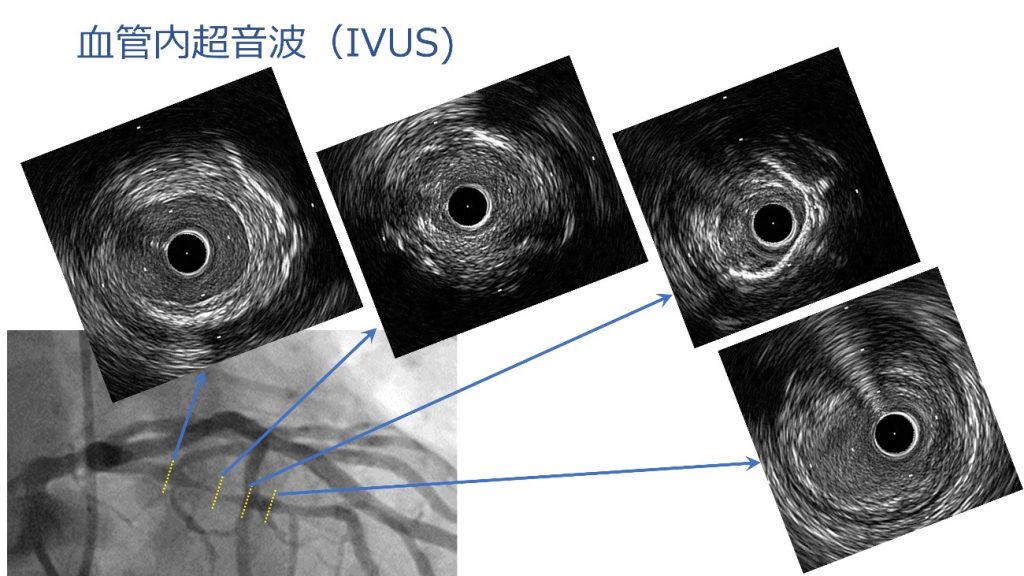
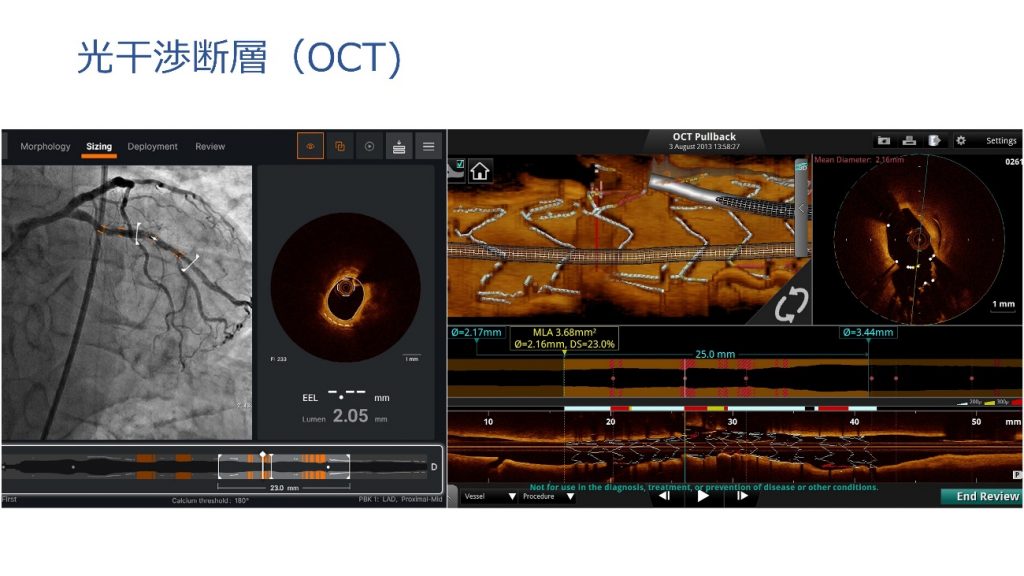
OCT画像提供:アボットメディカルジャパン合同会社
また動脈硬化が進みカルシウムの沈着によって血管が非常に硬くなった石灰化病変については、通常の風船で広げることが困難となりますが、石灰化を削る器具(ロータブレーター及びダイヤモンドバック)を使用し十分な拡張を得るように治療しています。その他、適応病変は限られていますが、方向性冠動脈粥種切除術(DCA)によるプラーク切除でステントを留置せずにすむ場合があり、若年、出血リスクが高い、外科手術を控えているといった患者さんを対象に行っています。

Rotablator画像提供:ボストン・サイエンティフィックジャパン株式会社
Diamondback 360画像提供:メディキット株式会社
冠動脈が閉塞して時間が経過している慢性完全閉塞については難易度が高く高度な技術が必要です。閉塞している血管の灌流域の大きさや心筋が生存しているかを検討し、治療適応があると考えられれば積極的に治療を行っています。
7.患者さん、ご紹介いただく先生方へ
様々な画像診断、治療器具、手技の進歩により冠動脈疾患(虚血性心疾患)の診療は成熟期に入っており、複雑な病変に対してもPCIの成績は年々向上し良好な長期成績も得られてきています。しかし中にはPCIより外科手術(冠動脈バイパス術)が適するケースもあり、当科は心臓血管外科と定期的に合同会議を行い良好な連携がありますので、PCIとバイパス手術を比較し選択していただく機会を提供できます。さらに、当科はPCIの実績を上げることのみではなく、患者さんの症状を解消し生活の質を向上させ、寿命を延ばすことを重要な目標と考えています。急性冠症候群、特にST上昇型心筋梗塞に対しては迅速な治療がなにより重要で、PCIが死亡率を大きく低下させることは広く支持されています。一方で慢性冠動脈疾患についてはPCIと十分な薬物治療との間で死亡率に差がないという研究結果もあり、しっかり患者さんと情報を共有したうえで方針を決定することが大切です。一緒に最適な治療を考えていきたいと思いますので、ぜひ当科医師にご相談ください。
重症虚血性心疾患患者さんのご紹介
循環器内科外来
- 水曜日 担当:山根 啓一郎
- 金曜日 担当:榎本 操一郎
末梢動脈疾患
末梢動脈とは、主に四肢動脈、腹部内臓動脈、頸動脈、腎動脈を指しており、その動脈の病気を総称したものが末梢動脈疾患となります。下肢末梢動脈疾患の多くは、動脈硬化をベースに下肢へ血液を送る動脈が狭窄したり閉塞することによって起こる下肢閉塞性動脈硬化症です。
症状
下肢への血流が低下した場合、歩行時に足に疲れ、だるさ、痛みなどの症状が出て、歩行困難になります。足が冷たい、色が悪いなどの場合も疑われます。病気が進行すると安静にしていても足が痛んだり傷が治らなくなり、ひどい場合は足を切断しなければならなくなることがあります。
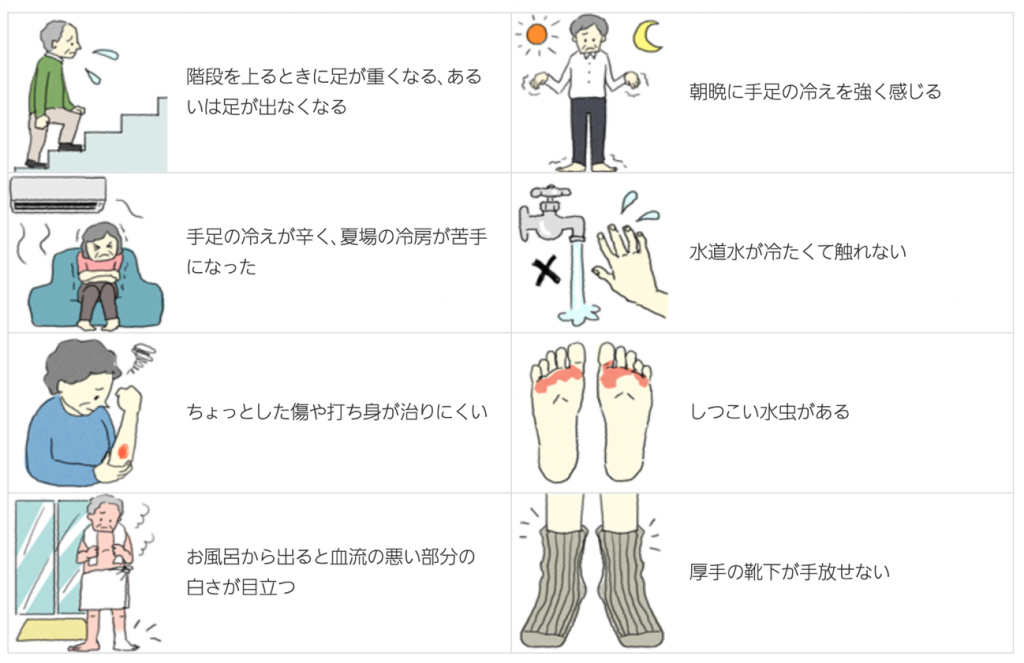
検査
問診より下肢末梢動脈疾患が疑われると、
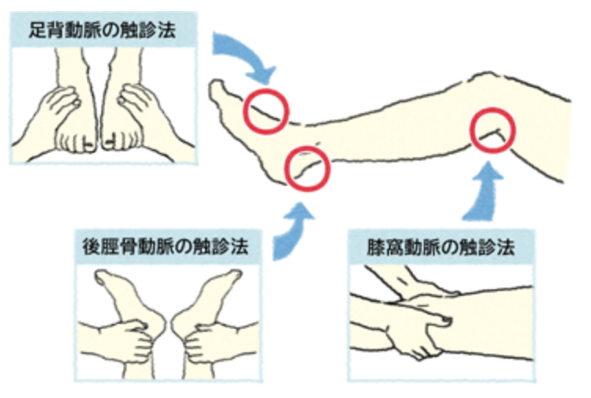
触診
下肢の動脈は場所によっては触れることができます。動脈が狭くなったり詰まると、それより末梢で触れることが困難となります。
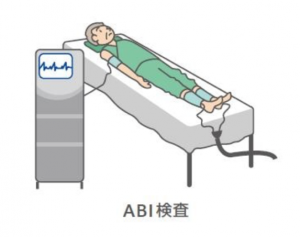
ABI(足関節上腕血圧比)
腕と足首の血圧を比較します。正常値は0.9~1.4と腕と足首で差がありませんが、下肢動脈が狭窄していると足首の血圧の方が低くなり、値が低くなります。
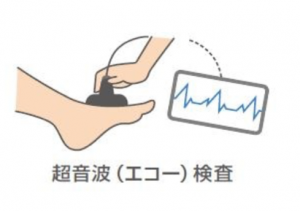
超音波検査(エコー検査)
超音波検査にて下肢動脈の血流を評価することで診断します。
TcpO2(経皮酸素分圧)
皮膚を温め、透過してきた酸素を測定し、微小循環レベルの血流を評価します。重症の下肢虚血の患者さんに、虚血の重症度の評価のために測定します。
造影CT検査
造影剤を注射して下肢のCT検査をすることで、下肢動脈の状態を詳細に評価できます。
MRI検査
造影CT検査と異なり造影剤を使用せず放射線被爆もない点が優れていますが、空間分解能では造影CT検査にやや劣ります。
カテーテル検査(血管造影検査)
カテーテルという細い管を動脈内にいれ、造影剤を注射しながらX線透視装置で撮影することで、血管の狭さなどを評価します。
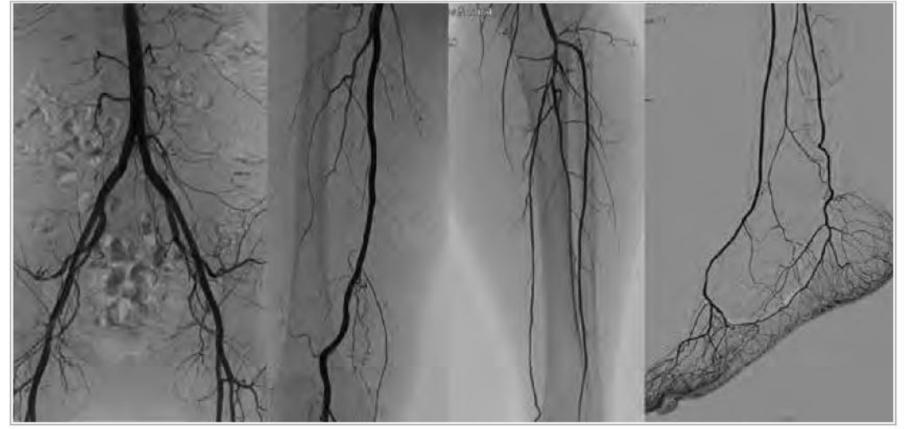
治療
治療法には運動・薬物療法、カテーテル治療(血管内治療)、バイパス術があります。進行すると、運動療法や薬物療法では下肢への血流を十分改善させることが出来なくなります。当科で行っているカテーテル治療を簡単にではありますが説明させて頂きます。
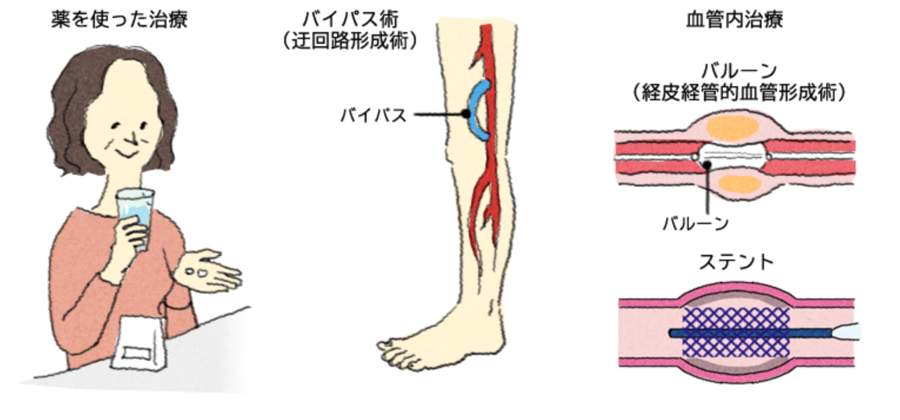
カテーテル治療(EVT:EndoVascular Treatment)
末梢動脈疾患に対するカテーテル治療をEVTといいます。カテーテルと呼ばれる直径約1.5-2mmの管を血管の中へ入れて、カテーテルを介して運んだ風船(バルーン)で狭い箇所や詰まっている箇所を広げることにより、血流を良くします。バルーンで広げるだけでなくステント(金属のメッシュ状の筒)を使用する場合もあります。カテーテル治療は、局所麻酔による穿刺のみで体に切開を入れないため、体への負担が小さいというメリットがあります。所要時間は病変にもよりますが約2時間で、入院期間は3日程度です。当院では骨盤部・大腿部・膝下の各部位に対するEVTが可能で、近年は年間100例以上のEVTを行っています。病変部位によっては、腎機能が悪い方に対して腎機能を悪化させうる造影剤を使用せず炭酸ガスで治療することも可能です。EVT後は、2種類の血液をさらさらにするお薬(抗血小板薬)を一定期間(1-9ヶ月間)内服して頂き、治療箇所に血の塊(血栓)が出来るのを予防する必要があります。
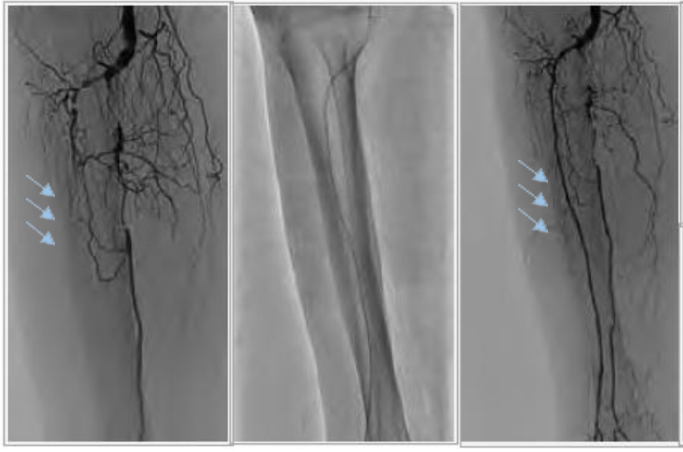
【実際の治療風景】
バルーン形成術
バルーンで閉塞部や狭窄部を拡張します。特に限局した病変であれば、通常のバルーンで長時間拡張することで良好な拡張を得ることができます。薬剤コーティングバルーンは拡張後の病変に再狭窄を予防する薬剤を塗布することが可能で、通常のバルーン拡張のみと比較して良好な病変の開存が期待できます。
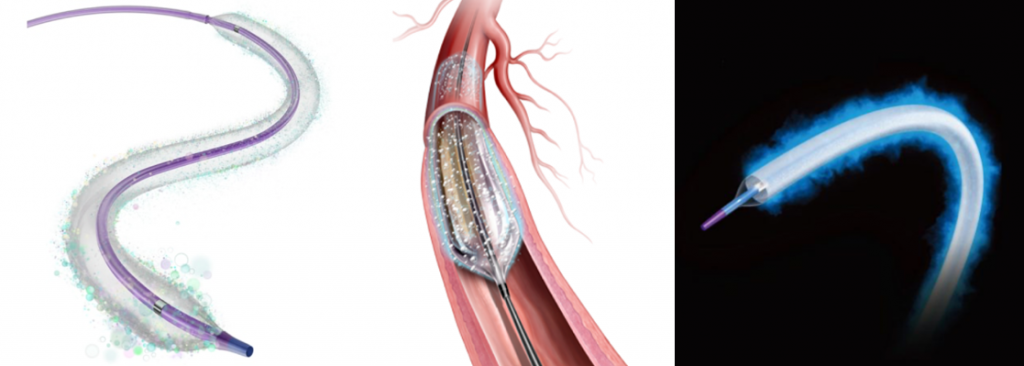
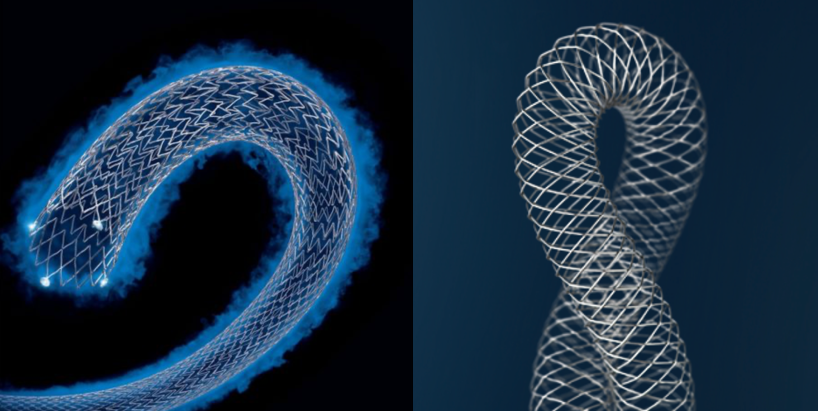
ステント留置術
ステントを閉塞部や狭窄部に留置することで、下肢動脈を拡張し血流を改善します。病変の部位、形態、長さによって、通常の金属ステント、薬剤溶出性ステント、ステントグラフト(人工血管と金属ステントを接着したもの)を使い分けています。
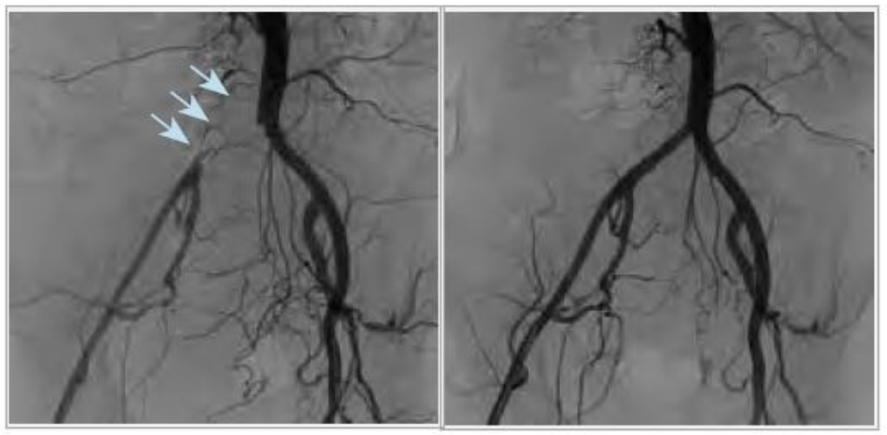
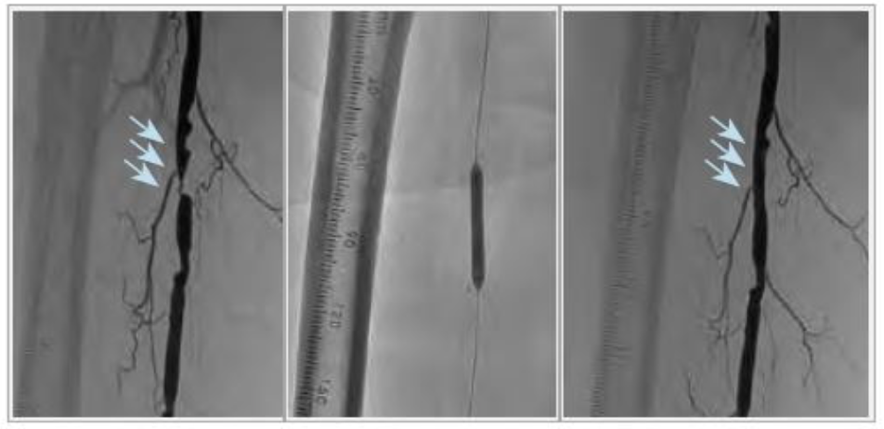
膝下動脈に対するEVT
膝下動脈が閉塞または狭窄している患者さんに対するEVTは、現状は通常のバルーン拡張術しか認可されていません。そのため治療の適応となるのは、安静時に足に痛みがある、足に傷をお持ちの重症の患者さんが対象となります。バルーンで長時間拡張することで、血管の解離を最小限におさえて病変の拡張を行います。しかしバルーン拡張のみでは、再び狭窄(再狭窄)を生じることが多く、傷が治るまでの間に再狭窄を認めた場合は、繰り返しEVTが必要となることがあります。
足の症状がある方へ
休み休み歩かないと足が痛くなってしまう、安静時に足が痛い、何ヶ月も足の傷が治らない、足の切断が必要と言われた患者さんは、かかりつけ医と相談のうえ、当科受診をご検討ください。
下肢末梢動脈疾患患者さんのご紹介
循環器内科外来
- 水曜日 担当:山根 啓一郎
- 金曜日 担当:榎本 操一郎
当院における不整脈診療
- カテーテルアブレーション
- ペースメーカー・植え込み型除細動器(ICD)・両心室ペースメーカー(CRT-P・CRT-D)
年間治療件数
| 2016年 | 2017年 | 2018年 | 2019年 | 2020年 | |
|---|---|---|---|---|---|
| カテーテルアブレーション | 261 | 263 | 311 | 320 | 321 |
| ペースメーカー(ヒス束ペーシング含む) | 90 | 87 | 95 | 106 | 98 |
| リードレスペースメーカー | 0 | 0 | 4 | 4 | 6 |
| 植え込み型除細動器(TV-ICD・S-ICD) | 17 | 8 | 9 | 14 | 8 |
| 両心室ペースメーカー(CRT-P・D) | 7 | 8 | 9 | 7 | 8 |
カテーテルアブレーション(経皮的カテーテル心筋焼灼術)
さまざまな不整脈は、動悸症状や息切れといった自覚症状のみではなく、その後の心機能や弁膜症、生命予後にまで影響するものがあります。今後の日本における高齢化社会において、さまざまな不整脈や特に心房細動を患う方はさらに増加すると予測されています。近年では不整脈に対するカテーテルアブレーション治療は、技術とテクノロジーの発展により、薬物治療を上回る安全性と有効性が広く認知されるようになりました。
当院では年間300件以上のカテーテルアブレーション治療の全てを、不整脈専門医が実施しており、周術期の安全性を向上させるため常に最新の治療を取り入れながら「最も有効かつ安全な治療」を常に追求し実践しています。
心房細動(AF)
- 半数以上の患者さんが自覚症状を感じない心房細動ですが、その後起こりうる脳梗塞、心不全、認知症の発症リスクが大きな問題となります。アブレーション治療は、こういった病態の発症や進行を心房細動が無い健常な方に近いレベルまでリスクを減らすことができる大きなメリットがあります。
- 心房細動は多くの生活習慣病や心疾患、睡眠時無呼吸症候群と関連があります。アブレーション治療の適応を検討する診療過程で、当院では併存疾患のスクリーニング検査を実施し、必要に応じて各専門科へ相談し適切な治療を並行して進めていきます。
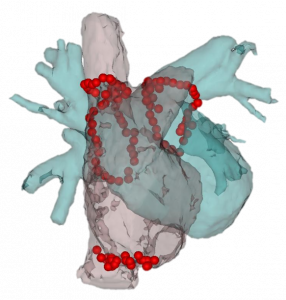
例)3次元マッピングシステムを用いた発作性心房細動のアブレーション治療
両側肺静脈隔離、上大静脈隔離、三尖弁下大静脈線状焼灼(CARTO™)
- 高周波通電での治療時間:約1~2時間
両側肺静脈隔離(ENSITE™)
- 冷凍(クライオ)バルーンアブレーションでの治療時間:約1時間

心房粗動(AFL)/心房頻拍(AT)
- 心房内での電気興奮異常発火や興奮旋回の発生が原因で不整脈が発生します。3次元マッピングシステムを用いることで不整脈発生のメカニズムと原因を特定し、焼灼して治療します。
例)3次元マッピングシステムを用いた心房頻拍の回路解析
左心房起源マクロリエントリー性頻拍(RHYTHMIA™)
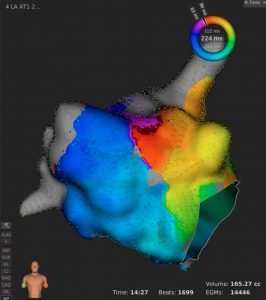
完全大血管転位症 セニング術後 体静脈血心房起源頻拍(ENSITE™)
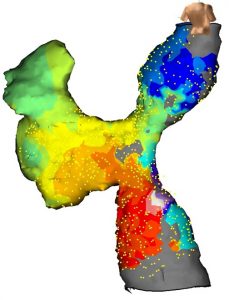
発作性上室性頻拍
- WPW症候群:比較的若年の方でも不整脈を発生しうる病態で、治療を受けられる方が非常に多い不整脈です。副伝導路(ケント束)と呼ばれる生まれつきの原因があり、その部分を治療することで根治が可能です。
- 房室結節回帰性頻拍:軽症の不整脈ですが動悸症状が強く、加齢に伴い発作が増加することが多いため、カテーテルアブレーション治療での根治を行います。不整脈の原因となっている遅延した伝導路を焼灼することで発作は無くなります。当院では高周波通電よりも安全性の高いクライオアブレーションによる治療を用いています。
心室性期外収縮/心室頻拍/心室細動
- 致死性の不整脈として知られる心室細動は、さまざまな原因で発生します。心筋梗塞や心筋症などの悪化に伴い発生する他に、ブルガダ症候群など遺伝性背景を原因として発症する方もおられます。
- 薬物治療で十分な抑制が難しい場合や何らかの原因で薬物治療が困難な方の場合はアブレーション治療を要する場合があります。前述のさまざまな原因に合わせて、心内膜(心臓の内側)と心外膜(心臓の外側)へカテーテルを挿入し、不整脈の原因となる部分をマッピングシステムを用いて診断します。不整脈の原因となっている部分を治療することでこれらの不整脈の発生を抑制します。
カテーテルアブレーション治療における当院の特色
背景疾患の診断と治療
総合病院の特色を生かし、不整脈循環器疾患のスクリーニング検査を行う中で診断された他疾患(生活習慣病、悪性疾患、消化器疾患、肺疾患、腎疾患、血液疾患などは、速やかに院内他科と連携し治療を開始します。
治療方法の選択
当院では現状本邦で使用できる不整脈治療システムのほとんどを常備しており、患者さんの病状に合わせて最適な治療システムで診療を行なうことで、治療の安全性と有効性を高めています。当院では病状に合わせて、高周波アブレーションと冷凍アブレーションを選択して治療を行います。現在本邦で使用可能ないずれのマッピングシステム、カルト(CARTO™)、エンサイト(ENSITE™)、リズミア(RHYTHMIA™)も常備しており、最新の安全かつ有効な診断治療設備を使用しています。
治療前後の管理
患者さんのご希望に合わせて、全身麻酔、静脈麻酔、局所麻酔を併用しています。アブレーションを行う際は、カテーテルを挿入する部位は右鼡径部からのみで、心臓電気生理学検査の場合は左上肢のみです。術後の安静は3~4時間程度です。
ペースメーカー植え込み手術
徐脈性不整脈にはペースメーカー治療が必要になります。当院では各メーカーのデバイスを採用しており、病状に合わせて適切なペースメーカーの選択をしています。
ペースメーカー
- 通常の経静脈リードペースメーカー植え込みは、局所麻酔で治療時間は1~2時間程度です。入院期間は約1週間で、その後は外来で定期診療を行います。
- 生理的なヒス束ペーシングは不整脈専門医が実施しており、局所麻酔で治療時間は1時間程度です。入院期間は約1週間です。
- リードレスペースメーカーは、局所麻酔と静脈麻酔を併用し、治療時間は1時間程度です。入院期間は数日です。
植え込み型除細動器/両心室ペースメーカー
- 病状に合わせて、経静脈リード除細動器(TV-ICD)と皮下植え込み型ICD(S-ICD)を適宜選択しています。入院期間は1週間程度です。
- TV-ICDは局所麻酔で手術は1~2時間程度、S-ICDは全身麻酔で1時間程度です。
- 両心室ペースメーカー(CRT-P/CRT-D)は、不整脈専門医が実施しており、局所麻酔と静脈麻酔を併用し、手術時間は1~2時間程度です。
天理よろづ相談所病院・循環器内科および心臓血管外科では、奈良県内で初めて重症大動脈弁狭窄症患者さんを対象に行われる経カテーテル大動脈弁治療(Transcatheter Aortic Valve Implantation、以下、TAVI)を開始しました。TAVIは、平成25年10月より国内の臨床に導入され、経カテーテル的大動脈弁置換術関連学会協議会に認定された医療機関のみが施行可能な治療法です。当院では平成26年5月27日に同協議会より奈良県初のTAVI実施施設として認定を取得し、同年6月13日に第1例目の患者さんにTAVI治療を無事に行いました。令和2年12月には200例目の患者さんのTAVI治療を無事に終えることができました。
【天理TAVIチーム】
大動脈弁狭窄症とは
大動脈弁狭窄症とは、心臓弁膜症の一種類で、大動脈弁が高齢化や動脈硬化などの原因で開きにくくなり、十分な血液が心臓から全身に送り出されなくなる病気です。重症になると胸痛や失神、安静時でも息切れがするといった症状が現れ、場合によっては突然死を引き起こすこともあります。無症状の経過期間が長い場合もありますが、大動脈弁置換術を受けなかった場合、症状が発現してから2年以内に約半数の患者さんが亡くなると言われています。
また、大動脈弁狭窄症は薬による内科的治療では根治できず、胸を開いて人工弁に取り換える外科手術(外科的大動脈弁置換術)が標準的な治療法です。しかし、心臓を止め、人工心肺に切り替えるなど体への負担が大きいため、高齢で体力が低下している、もしくは、その他の疾患などのリスクを持つ多くの患者さんには適用できません。約30%の重度大動脈弁狭窄症患者は外科手術を受けられず、治療を諦めざるを得ないと言われています。

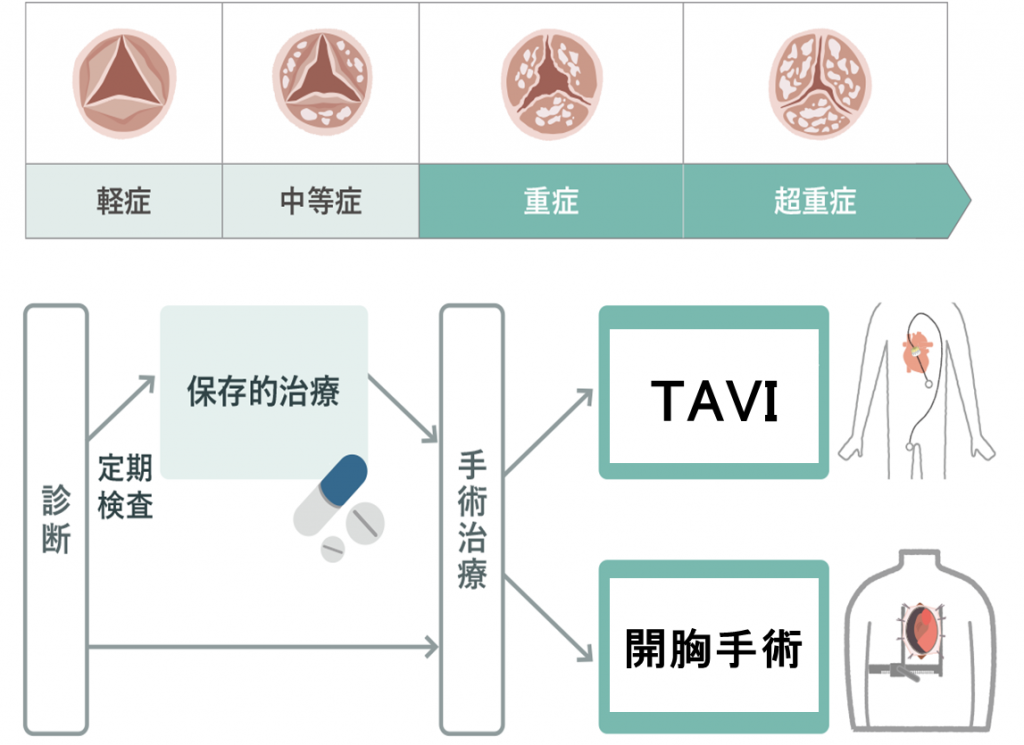
大動脈弁狭窄症に対する治療法は
大動脈弁狭窄に対する治療法は、主に以下の3種類があります。
- a.保存的治療
- b.大動脈弁置換術(開胸手術)
- c.TAVI(Transcatheter aortic valve implantation)
TAVIとは
「TAVI」とはTranscatheter Aortic Valve Implantationの略語で、「経カテーテル的大動脈弁植え込み術」と訳されます。TAVIは心臓が動いている状態でカテーテルを使って人工弁を患者さんの大動脈弁に装着する治療法で、胸を開く必要はありません。TAVIの導入により、高度大動脈弁狭窄症による3兆候である「胸痛」・「失神」・「呼吸苦」などの症状があるも、高齢などの理由で手術をあきらめていた方に対する新しい治療の選択肢となります。
平成14年にフランスで初めて治療が行われ、日本では平成25年10月1日にTAVIの保険償還が通過し、天理よろづ相談所病院では、平成26年6月13日に奈良県内で初めてTAVIを開始しました。
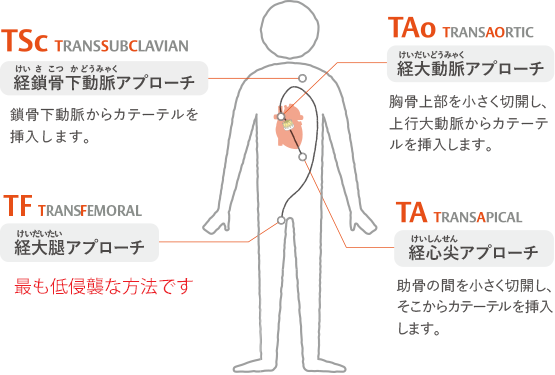
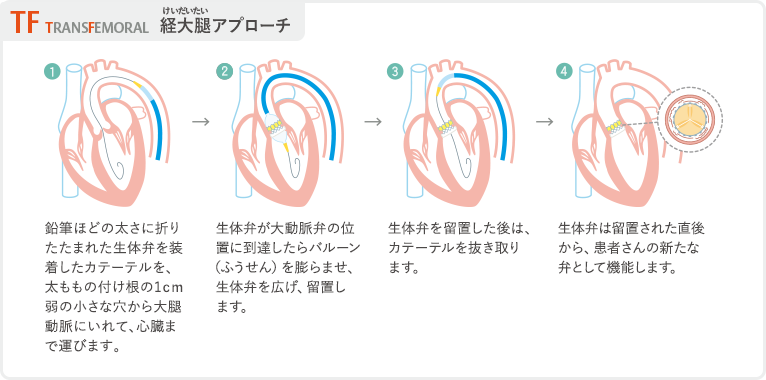
どのようなアプローチで治療するか
TAVIには弁の留置経路として、基本的には4通りのアプローチがあります。足の大腿動脈から留置する最も低侵襲な、経大腿動脈アプローチ(transfemoral approach)が第一選択となりますが、小さい血管径や蛇行などから足の血管が適さない場合には、肋骨の間を小さく切開し、心臓の先端(心尖部)から弁を挿入する経心尖アプロ ーチ(transapical approach)があります。他にも経鎖骨下アプローチ(transsubclavian approach)や最近では胸を小さく開けて(胸骨上部正中切開、もしくは肋間開胸)上行大動脈から弁を挿入する経大動脈アプローチなども行われています。いずれの方法にも利点、欠点があるため、個々の患者さんに即した最善のアプローチ法の選択が大変重要になります。
提供:エドワーズライフサイエンス社
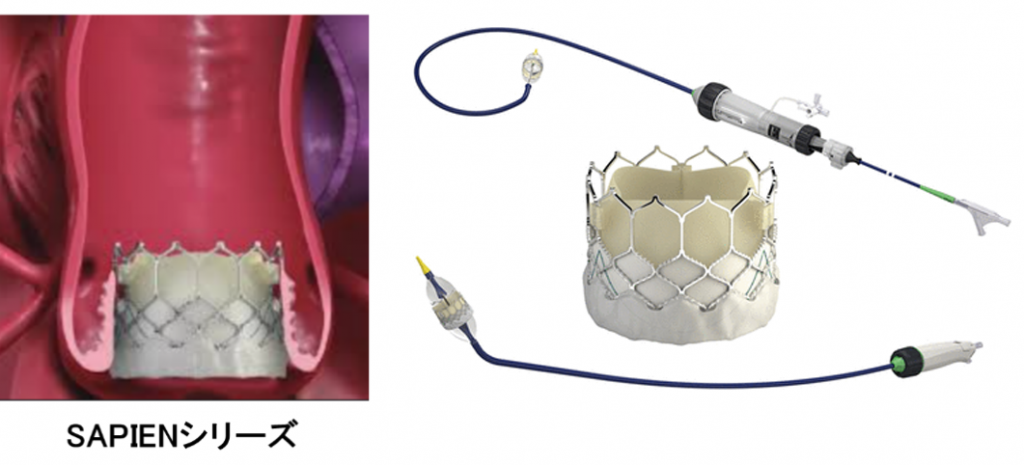
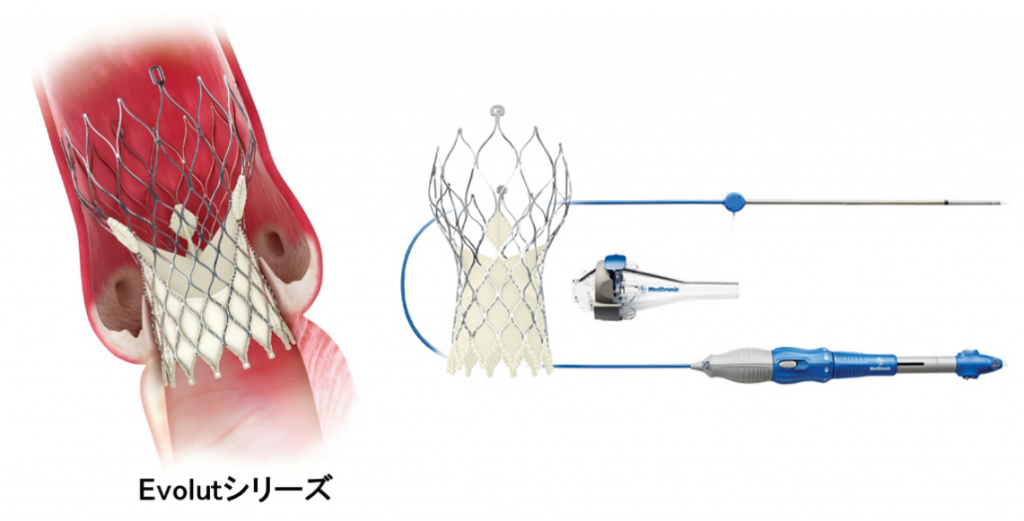
どのような弁が用いられているか?
現在日本では、Edwards社のSapienシリーズとMedtronic社のEvolutシリーズの2種類が使用されています。患者さんの大動脈弁の性状により、主治医の判断でいずれかの弁を使用します。
TAVI治療の適応患者さんとは?
症状が出てからの2年間で、約半数の患者さんが亡くなるともいわれている重度の大動脈弁狭窄症に対する開胸による大動脈弁置換術には、長い歴史と安定した治療実績があり、大動脈弁狭窄症治療のゴールドスタンダードとして全世界で施行されています。
一方で、高齢や心臓以外の疾患などの理由により、心臓を止めて行う開胸手術には耐えられない以下のような患者さんは、これまで大動脈弁狭窄症の根治は望めず、薬で症状の進行を抑える対症療法しか選択肢がありませんでした。そのような患者さんにとって、開胸することなく、カテーテルで弁を留置するTAVIは元気な日常生活を取り戻すための新しい選択肢となります。
TAVI適応症例
- ご高齢の患者さん(75-80歳以上)
- 過去にバイパス手術などの開胸手術の既往のある患者さん
- 肝硬変などの肝疾患合併の患者さん
- 肺気腫などの肺疾患合併の患者さん
- 胸部の放射線治療の既往のある患者さん
- その他
当院の治療体制について
TAVI治療は循環器内科医(心臓カテーテル医、心エコー医)、心臓血管外科医、麻酔科医を中心に、その他コメディカル(看護師、放射線技師、臨床工学技士)、事務職員などがそれぞれの専門分野の知識や技術を持ち寄って、患者さんにとって最適と思われる治療法を選択し、治療を行う事で初めて可能になります。このTAVI治療を担うグループを「ハートチーム」と呼び、当院でも専門のハートチーム体制を整えています。
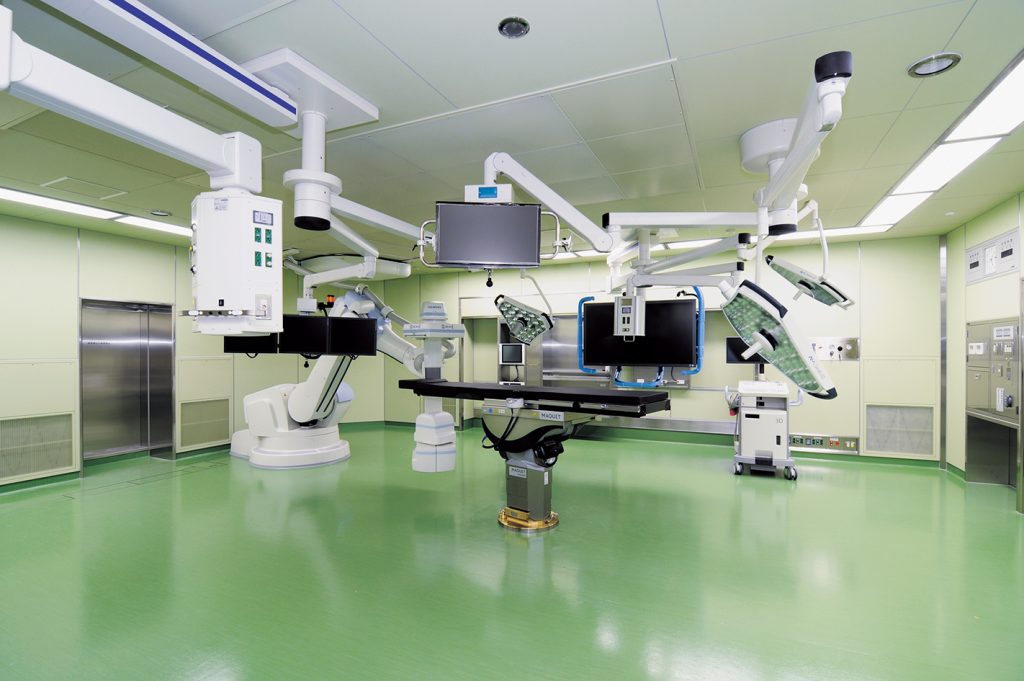
また、TAVIはハイブリッド手術室(hybrid operation room; HOR)と呼ばれる、高機能の手術室において治療を行います。
ハイブリッド手術室とは
当院では平成26年2月、奈良県で初めてハイブリッド手術室を稼働いたしました。ハイブリッド手術室とは、手術台と心・脳血管X線撮影装置を組み合わせた治療室のことで、手術室と同等の空気清浄度の環境下でカテーテルによる血管内治療が可能です。この組み合わせにより最新の医療技術への対応が可能となりました。すなわち外科的に最小限の切開を加えた後、そこから低侵襲治療を代表するカテーテル治療を行うことが出来るようになったのです。当院ではSIEMENS社の最新の透視システム(Artis zeego:アーティス・ジーゴ)を設置しております。Artis zeegoはロボットの多軸駆動に着想を得た、多軸血管撮影装置で、自由な回転中心から多彩なポジショニングを8軸関節の回転機構新型アームが高速に実現します。加え、このArtis zeegoにはDynaCTと呼ばれるCT装置機能も搭載されており、手術中にリアルタイムに数秒でCTを施行し、その場で解析を行い、治療にサポートする機能も備わっています。
【ハイブリッド手術室】
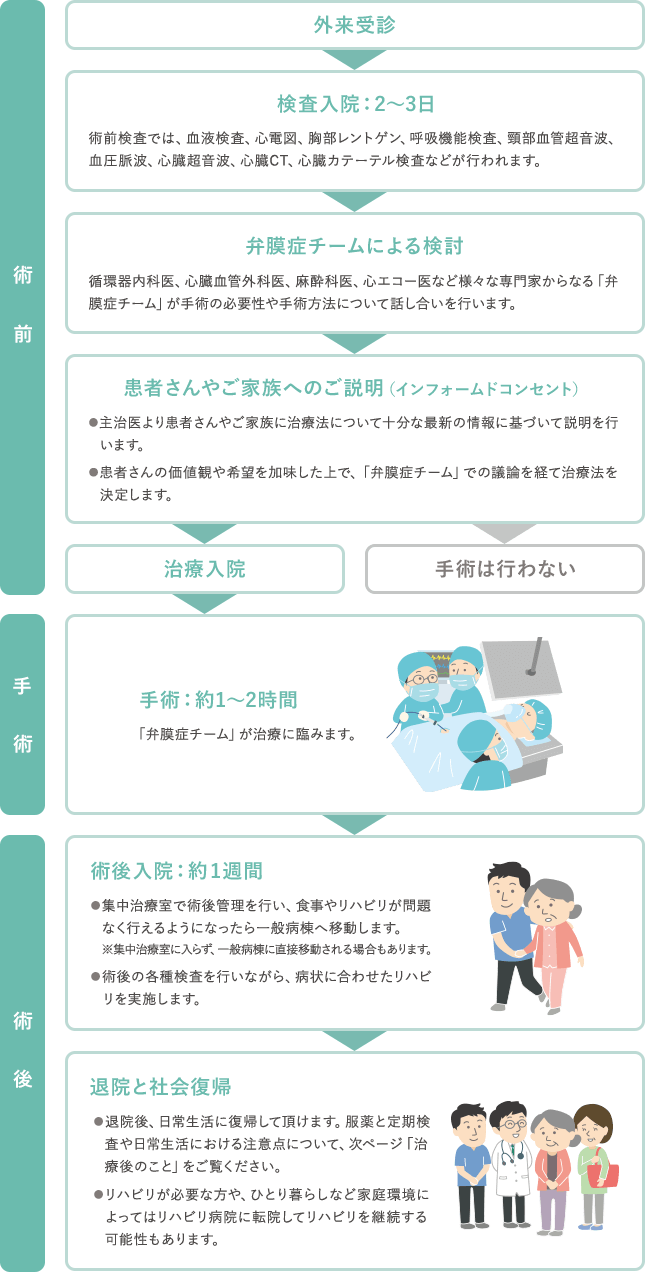
入院からTAVI治療、退院後までのながれ
当院のTAVI治療に対する取り組み
当院では、平成26年6月に奈良県下で第1例目のTAVI治療を行い、令和2年12月に無事200例目をむかえることができました。TAVI治療の適応患者さんは高齢(超高齢)の方が多く、また、悪性腫瘍などの併存疾患を抱えておられる方も多いことなどから、まずはTAVI治療の適応の有無を慎重に判断することが重要です。当院では、いわゆる「ハートチーム」一丸となって、TAVI治療の適応の有無をしっかりと話し合い、適応があれば、重症大動脈弁狭窄症でお困りの患者さんへの福音となれるよう、最良のTAVI治療を提供していきたいと考えております。
大動脈弁狭窄症の患者さんをご紹介いただく場合
大動脈弁狭窄症の患者さんがおられましたらご紹介いただければ幸甚です。しっかり検査・治療をさせていただきます。従来の外科的な弁置換手術とTAVI治療の適応の有無を慎重に検討し、「ハートチーム」一丸となって最良の医療を提供する所存です。循環器内科の外来に紹介状持参のうえでご紹介ください。
大動脈弁狭窄症患者さんのご紹介
- 循環器内科外来 月曜日・火曜日 担当:田村 俊寛
僧帽弁閉鎖不全症(僧帽弁逆流症)に対する経カテーテル的僧帽弁接合不全修復術(マイトラクリップ; MitraClip®)(奈良県内では当院のみが行える治療です)
マイトラクリップは、カテーテルによる低侵襲な僧帽弁閉鎖不全症の修復術で、欧州では2008年、米国では2013年に承認を受け、日本では2018年4月に保険償還されました。当院は、2022年6月に奈良県初のマイトラクリップ認定施設となりました。
僧帽弁閉鎖不全症(僧帽弁逆流症)とは
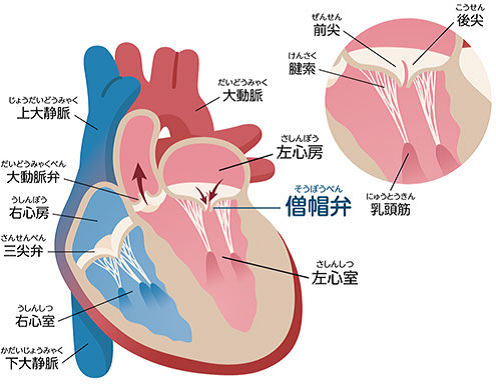
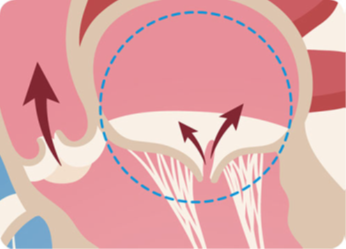
心不全の原因となる、血液が逆流してしまう心疾患の一つです。
心臓は主に4つの部屋に分かれており、それぞれの部屋には、血液が逆流しないように、合計4つの弁がついています。肺で酸素化された血液は、左心房に集められ、次に全身へ血液を送り出す左心室へ送られます。左心房、左心室の間にあるのが僧帽弁です。
僧帽弁閉鎖不全症は、様々な原因により僧帽弁が完全に閉じなくなり、左心室が収縮した際に血液が左心室から左心房に逆流してしまう病気です。重症になると息切れやむくみなどの心不全症状が出現し、命に関わることがあります。
僧帽弁閉鎖不全症には大きく分けて2つのタイプ、「器質性(一次性)」と「機能性(二次性)」があります。
器質性(一次性)
僧帽弁の左心室側にある僧帽弁と左心室をつなぐ腱索が何らかの原因で切れたり、伸びたりすることで、僧帽弁自体の接合が悪くなり、血液が左心室から左心房へ逆流する状態です。
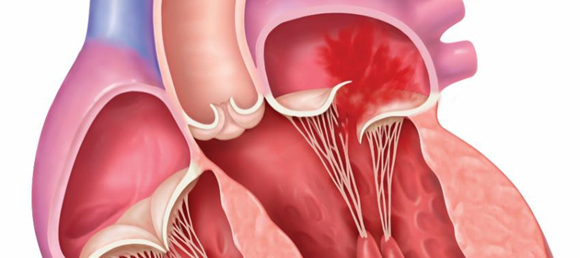
機能性(二次性)
心筋梗塞などの虚血性心疾患や、拡張型心筋症などの心疾患により左心室の動きが悪くなり、心臓が拡大することで、腱索が引っ張られたり、または僧帽弁輪が拡大したりすることで、僧帽弁の接合が悪くなり、血液が左心室から左心房へ逆流する状態です。
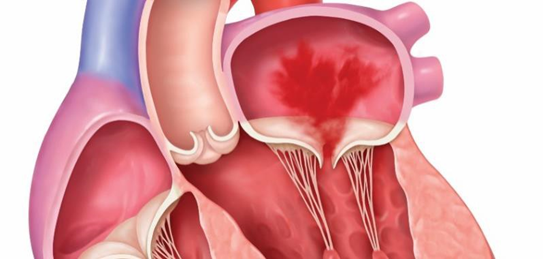
僧帽弁閉鎖不全症の診断
僧帽弁閉鎖不全症の診断は主に心エコー図検査で行います。
まずは、経胸壁心エコー図検査で逆流の程度や原因を調べます。重症度や症状の程度を確認するために負荷心エコー図検査を行う場合もあります。その後、より詳しく原因を調べたり、マイトラクリップに適した形態か確認したりするため、経食道心エコー図検査を行います。
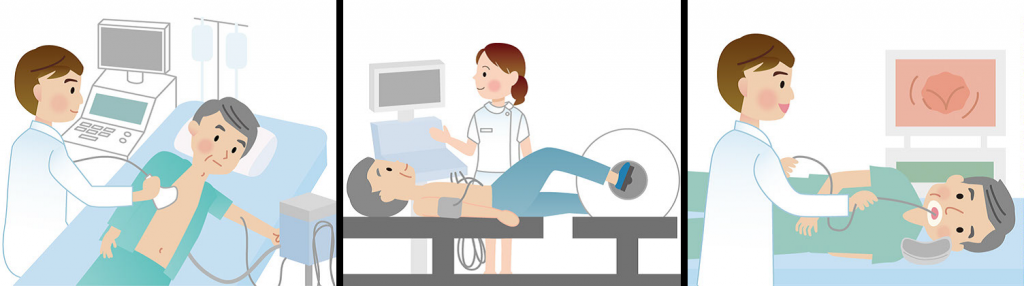
僧帽弁閉鎖不全症の治療方法
症状がある場合や心機能が低下している場合に薬物治療を行いますが、薬物治療のみでは根本的な改善は得られませんので、手術を検討します。
手術は外科的弁置換術や弁形成術が基本ですが、外科的手術の危険性が高い、もしくは不可能と判断された場合にマイトラクリップを検討することになります。
具体的には、高齢である、心臓手術の既往がある、心機能が低下している、悪性腫瘍の合併がある、免疫不全の状態である、虚弱である、などが挙げられます。ただし、クリップで僧帽弁を閉じるという性質上、僧帽弁の形態によりマイトラクリップ治療が困難な場合もあります。全身状態の評価や、心エコー図検査で僧帽弁の詳細な評価を行い、循環器内科医、心臓血管外科医、麻酔科医などの多職種からなるハートチームで議論し、適応と治療方針について決定します。
【マイトラクリップ治療の実際】
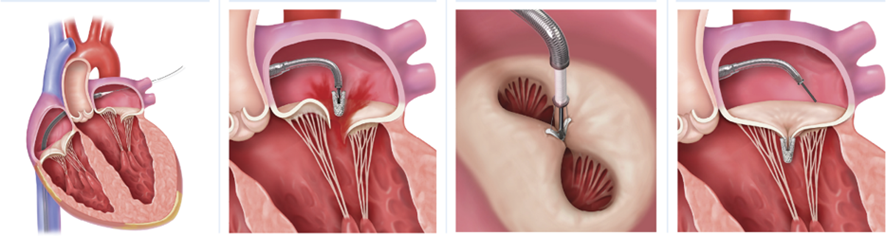
マイトラクリップ治療は、カテーテルを用いて僧帽弁の前尖と後尖をつなぎ合わせることにより、僧帽弁の逆流を減少させる治療法です。
治療は全身麻酔下に行われ、経食道心エコー検査やX線透視画像を確認しながら手術を進めていきます。足の付け根からカテーテルを挿入し、右心房から心房中隔を通って左心房に進めて行きます。ガイドカテーテルからクリップのついたデリバリーシステムを僧帽弁の適切な位置まで持っていき、クリップを留置します。逆流が残存している場合は、クリップを置き直すことや追加のクリップを留置することもできます。クリップを留置し終えたら、足の付け根の止血を行い治療が終了します。全身状態によりますが、通常は術後数日~1週間程度で退院することができます。
僧帽弁閉鎖不全症(僧帽弁逆流症)患者さんのご紹介
循環器内科外来
- 月曜日 担当:三宅 誠
- 火曜日 担当:坂本 二郎
心房中隔欠損症に対する経カテーテル的閉鎖術(奈良県内では当院のみが行える治療です)
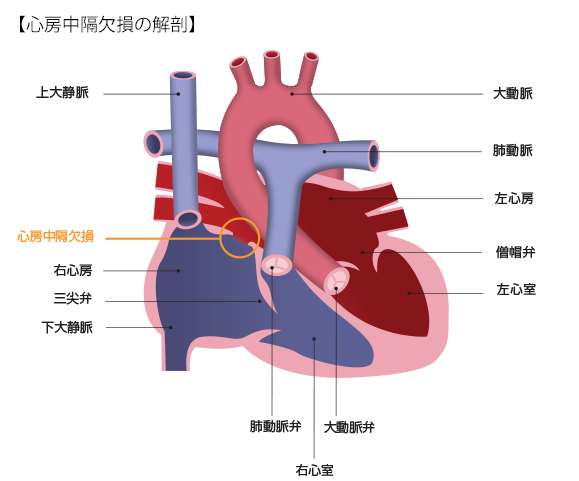
1.心房中隔欠損症とは
心房中隔欠損とは、左心房と右心房を仕切る心房中隔に欠損孔と呼ばれる穴が開いている疾患です。先天性心疾患の10%程度を占め、約2:1で女性に多い疾患です。この疾患は欠損孔を介して左心房から右心房へ血液が流入し、右心系(右心房、右心室、肺)の血流量が増加します。そのため右心系の負担が増え、肺がうっ血した状態になります。この結果、疲れを感じやすい、息切れしやすいなどの症状があらわれます。また欠損孔が大きい場合、心不全へ進行することもあります。
重症の場合、新生児や乳児期に症状があらわれ、早期の手術が必要となります。しかしほとんどの場合、成長するまで自覚症状がなく、高齢になって初めて診断されることもあります。
新生児期に症状があらわれない場合でも、年齢を増すごとに動悸や息切れ、心房細動などの症状があらわれ、治療が必要となります。
2.経皮的心房中隔欠損閉鎖術について
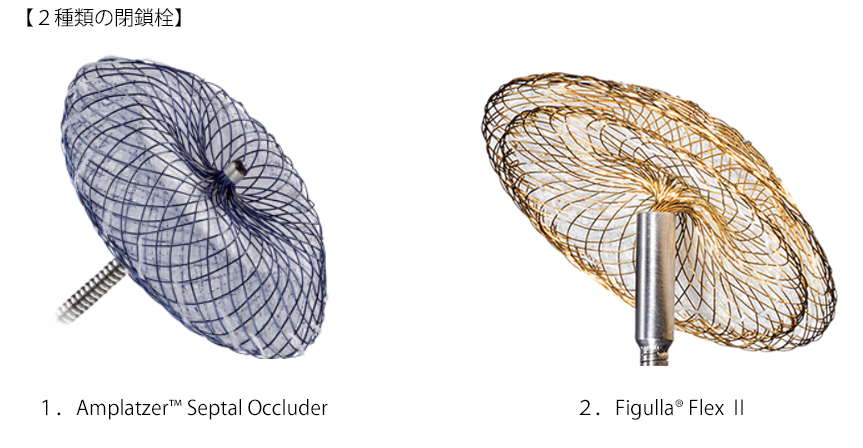
わが国では古くからパッチ閉鎖術などによる開心術が行われてきましたが、平成17年に経皮的心房中隔欠損閉鎖術が認可され、Amplatzer™ Septal Occluderによる経皮的閉鎖術が開始されました。続いて平成18年にはFigulla® Flex Ⅱの使用が認可され、現在2種類の閉鎖栓を使用することが可能です。閉鎖栓は、ニッケル・チタニウム合金(ニチノール)製の細いワイヤーをメッシュ状に編みこんだ傘のような構造となっています。ニッケル・チタニウム合金は形状記憶合金・超弾性合金と呼ばれる金属で、医療機器の材料やメガネフレームなど、様々な場面で使用されている身近な金属です。
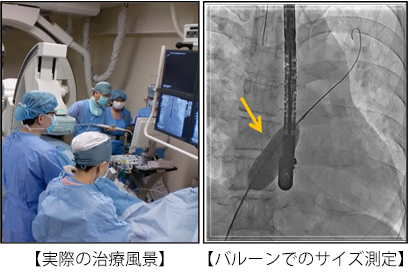
治療は基本的には全身麻酔で行い、足のつけ根の静脈からアプローチしまずが、翌日からは歩行が可能となります。入院は1週間以内で、治療後約1か月は激しい運動を控えて頂きます。また、約半年間、血液をサラサラにする抗血小板薬を内服していただきます。なお、閉鎖栓留置後はMRIの撮像に関しては問題ありません。
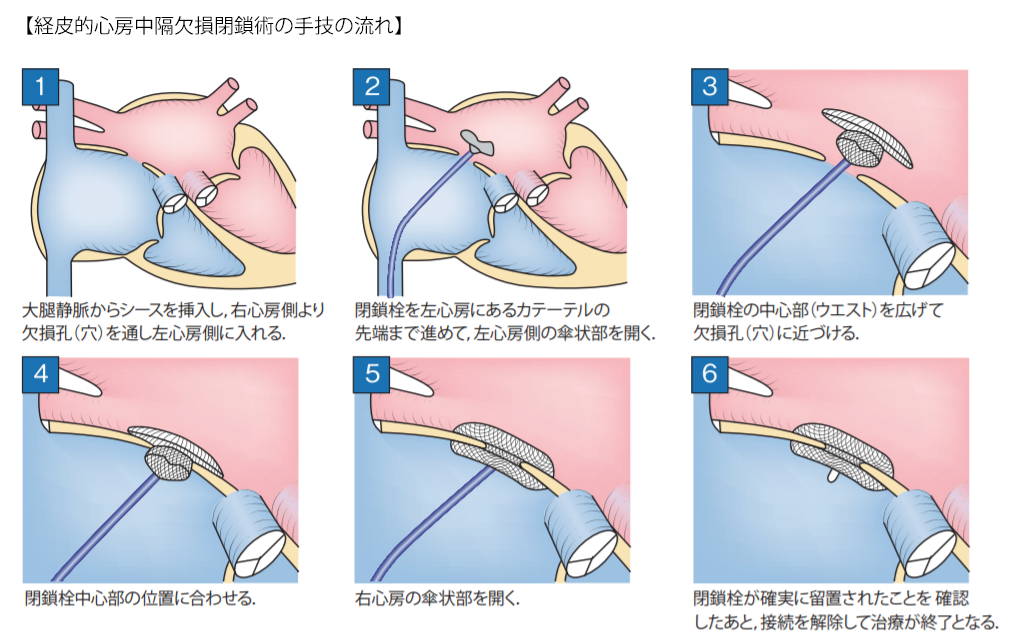
3.経皮的心房中隔欠損閉鎖術の適応患者さんは
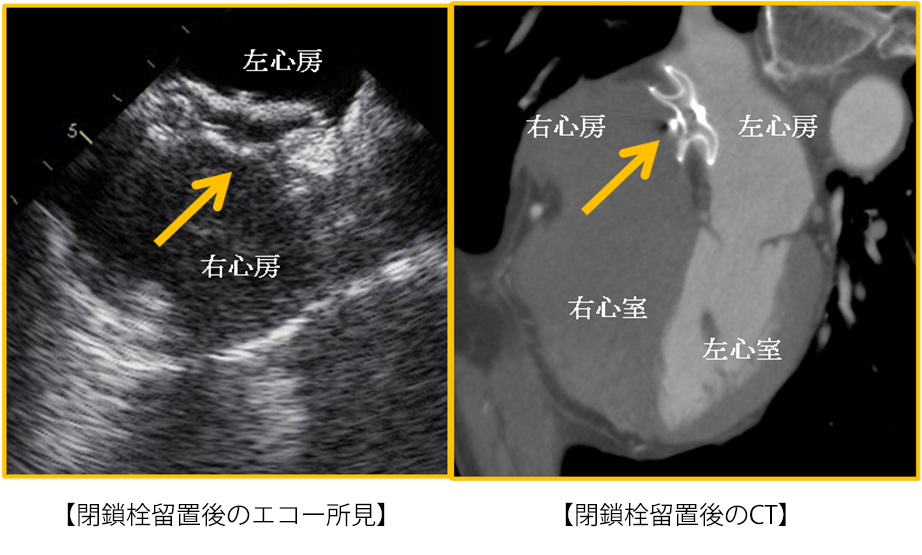
心エコーで二次孔型心房中隔欠損を認め、かつ、右心室の拡大(容量負荷)を認める患者さんが治療対象となります。外来で経食道心エコーを行い、欠損孔のサイズや欠損孔の辺縁などの形態などを詳しく評価します。欠損孔のサイズが大きすぎたり欠損孔の辺縁が小さすぎたりして経皮的閉鎖術のリスクが高いと判断した場合は開心術に変更することもあります。
4.経皮的心房中隔欠損閉鎖術後の外来は
退院後は、抗血小板薬を必要とする半年後までは定期的に外来受診していただきます。ただし、治療半年後の経過に問題がなければ抗血小板薬は中止し、その後は治療1年後に受診していただき、以後は1年に1回の受診のみとなります。
心房中隔欠損症患者さんのご紹介
- 循環器内科外来 月曜日・火曜日 担当:田村 俊寛
卵円孔開存(PFO)に対するカテーテル治療(奈良県内では当院のみが行える治療です)
当院では、卵円孔開存(PFO)が原因と考えられる脳梗塞を発症した患者さんに対して、カテーテルによる卵円孔開存閉鎖術を施行しています。
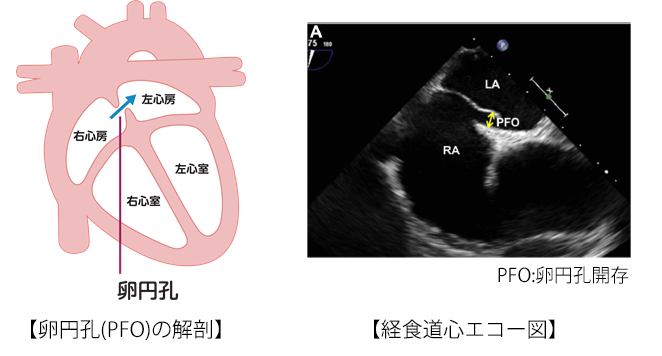
卵円孔開存と脳梗塞について
心房中隔は心臓の中の右心房と左心房の間を隔てる壁です。この壁に穴が開いている状態を心房中隔欠損症と言います。なかでも心房の壁が一部弁のようになって、くっついたり離れたりしている状態を卵円孔開存と言います。卵円孔は胎生期に開存していて、通常生後2-3日で自然閉鎖しますが、自然閉鎖しない状態を卵円孔開存と言い、健康な成人の20~25%にあると言われています。
通常の状態では卵円孔開存があっても問題はありませんが、ある特定の状況(お腹に圧力のかかる状況など)では、右心房の圧力が一時的に上がり、わずかに左心房への血流が生じることがあります。この時に静脈の中に小さな血液の塊(血栓)があれば、卵円孔を通過して右心房から左心房に流れ、さらに頭の血管に到達すると脳の血管に詰まって脳梗塞を起こす可能性があります。このような脳梗塞を奇異性脳梗塞といって、他の原因(高血圧,動脈硬化,不整脈など)による脳梗塞と区別しています。
脳梗塞の診断、治療は脳神経内科または脳神経外科の医師が行いますが、脳梗塞を発症した患者さんで、他の原因が無く、経食道心エコー図検査等で卵円孔開存を介した右心房から左心房への血流を認めた場合に、当科と脳神経内科あるいは脳神経外科とのいわゆる“ブレインハートチーム”でカテーテルによる卵円孔開存閉鎖術について協議いたします。
【天理ブレインハートチーム】
カテーテルによる卵円孔開存閉鎖術について
卵円孔開存が原因と考えられる脳梗塞を発症した患者に対して、卵円孔開存をカテーテル治療で閉鎖することで、内服薬単独による治療よりも脳梗塞の再発の予防効果が高いことが2017年に臨床試験で証明され、2019年にカテーテルによる卵円孔開存閉鎖術が日本でも保険適応となりました。
当院は2012年にカテーテルによる心房中隔欠損症閉鎖術施行施設として承認されており、2020年にカテーテルによる卵円孔開存閉鎖術施行施設としても承認されました。
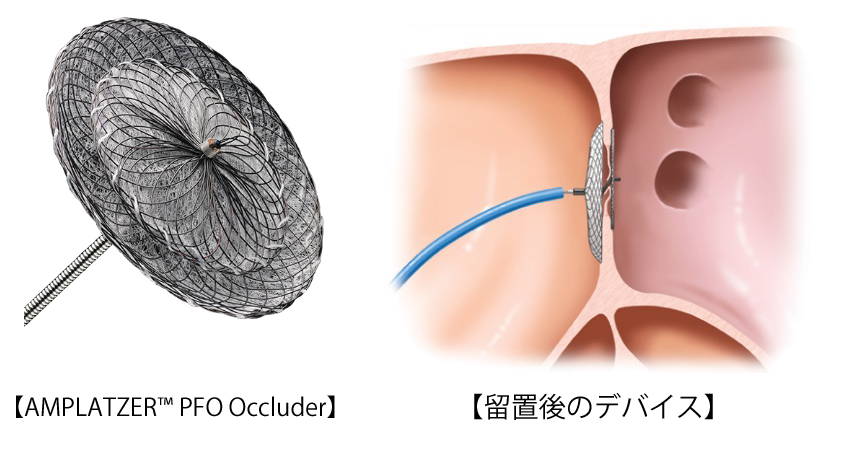
この治療に用いる閉鎖栓は、ニッケルとチタンの合金で、形状記憶能を持つナイチノールという金属でできています。2枚の丸いディスクと中央のウエストで構成されていますが、すべて連続してつながっており、留置前はカテーテルに収納されています。カテーテルを左房に進め、まず左房側のディスクを開きます。引きながら、左房側のディスクが心房中隔に当たったところで、右房側のディスクを開きます。
治療は手術室において全身麻酔下で行われます。カテーテルは大腿静脈から挿入します。手術時間は約2時間で、入院期間は約1週間以内です。
卵円孔開存症患者さんのご紹介
- 循環器内科外来 月曜日・火曜日 担当:田村 俊寛
経カテーテル的左心耳閉鎖術(Watchman®)による心原性血栓塞栓症予防(奈良県内では当院のみが行える治療です)
心房細動による脳梗塞とその予防
心房細動は加齢に伴い発症する不整脈の一種で、高齢化社会を背景に急増しています。65歳以上の15人に1人はこの不整脈をもっていると云われています。心房細動の問題の一つに、心房内の血流がよどんで発生した血栓が、末梢の血管に流れていき詰まることで発生する、脳梗塞などの塞栓症があります。一般的に塞栓症の予防として「血液を固まりにくくして血栓ができにくくするお薬(抗凝固薬)」を生涯服用することが推奨されています。
その血栓ができる場所の約9割が、左心房にある「左心耳」の中と言われており、近年ではその左心耳を閉鎖もしくは切除する治療が行われています。当院循環器内科で用いているWATCHMAN(ウォッチマン)は、開心術をする必要がなく、鼠径部の静脈から細い管(カテーテル)を通して心臓に挿入し、左心耳を閉鎖してしまうデバイスです。

(図) ボストン・サイエンティフィック社 WATCHMAN FLX™
直径20~30mmほどのサイズで、左心耳を塞ぐように設計されており、手術後にはウォッチマンを覆うように内皮化が進み、左心耳が永久的に閉鎖されることによって脳梗塞のリスクを抗凝固療法並みに低減させながら、抗凝固薬の服用を中止することができるようになります。
経皮的左心耳閉鎖術の適応基準
日本循環器学会から示されているガイドラインは、以下のうち1つ以上を含む出血の危険性が高い患者さんがウォッチマンの適応基準となっています。
- HAS-BLEDスコアが3以上の患者さん
- 転倒にともなう外傷に対して治療を必要とした既往が複数回ある患者さん
- びまん性脳アミロイド血管症の既往のある患者さん
- 抗血小板薬の2剤以上の併用が長期(1年以上)にわたって必要な患者さん
- 出血学術研究協議会(BARC)のタイプ3に該当する大出血の既往を有する患者さん
ウォッチマンを用いた経カテーテル的左心耳閉鎖術
(動画)ボストン・サイエンティフィック社
全身麻酔下で左心耳をウォッチマンで閉鎖します。足の付け根の大腿静脈からカテーテルを右心房に挿入します。その後、右心房から左心房に向けて穿刺を行い、左心房にカテーテルを進めます。良好に左心耳が閉鎖される位置でウォッチマンを留置します。この一連の治療は、経食道超音波画像やX線透視画像などをみながら行います。平均的な手術時間は1~2時間程度の手術となります。
経カテーテル的左心耳閉鎖術の術後
平均的な入院期間は術前を含め約4日〜6日です。ウォッチマンは術後約1か月程度で表面が内皮化するとされています。術後1か月半は抗凝固薬の内服を継続して頂き、外来で経食道超音波検査で左心耳の閉鎖に問題ないことを確認し、抗凝固薬から抗血小板剤への切り替えを行います。
最後に
心房細動の治療は近年選択肢が増えており、当院では患者さんごとの病状に合わせて適切な治療法を選択しています。多様な治療を行っている当院循環器内科で是非ご相談下さい。
経カテーテル的左心耳閉鎖術(Watchman®)に関するご相談
- 循環器内科外来 月曜日 担当:山上 新太郎 木曜日 担当:西内 英
動脈管開存症に対する経カテーテル的閉鎖術
(奈良県内でアンプラッツァー動脈管開存閉鎖システムによる閉鎖術が行えるのは当院のみです)
1.動脈管開存症とは
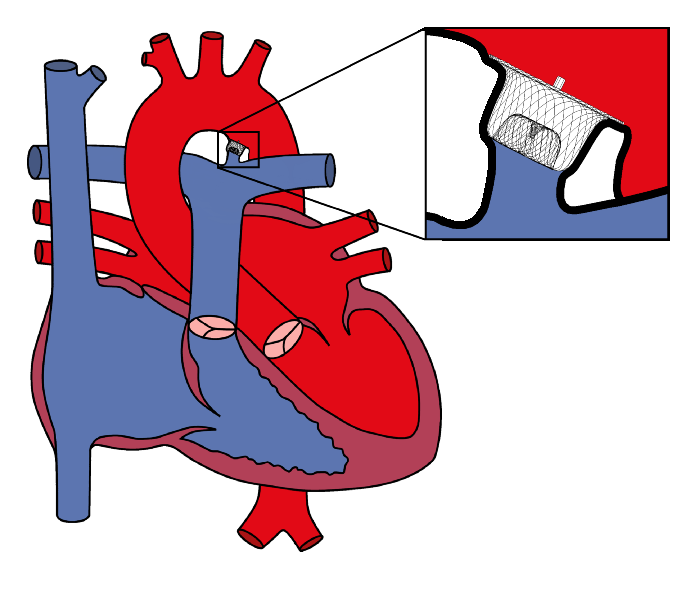
動脈管開存症とは、心臓から肺へ血液を送る肺動脈と心臓から全身へ血液を送る大動脈が、細い動脈管によってつながっている疾患です。 動脈管は生後自然に閉じるのが一般的ですが、動脈管が生後自然閉鎖せずに肺動脈と大動脈がつながったままの状態になると、血圧が高い大動脈から肺動脈の方に血液が流れ込むようになってしまいます。その結果、肺動脈に流れる血液量(肺血流量)は増加して、心臓は拡大し心不全に陥る危険性があります。動脈管が小さくても心雑音が聴こえる場合には、大動脈から肺動脈に流れ込む血液は少ないですが、抜歯などをきっかけに「感染性心内膜炎」という病気になる危険性もあります。このような場合には、動脈管を閉じる必要があります。
動脈管開存の解剖
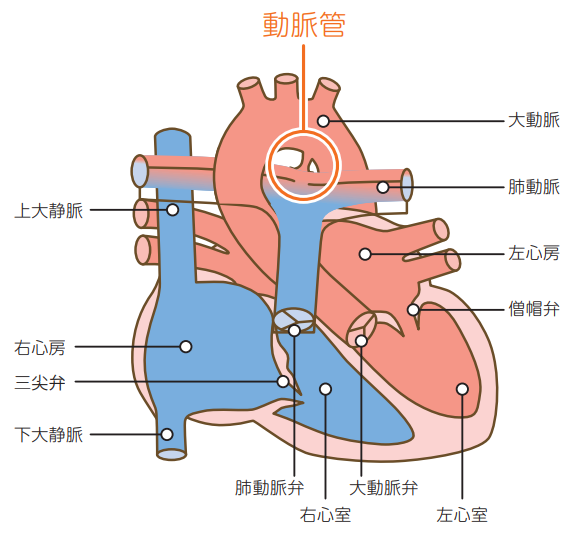
2.経カテーテル的動脈管開存閉鎖術について
外科的な閉鎖も可能ですが、近年ではカテーテルによる閉鎖術が主体となっています。 直径が2mm以下の小さな動脈管ではコイルによる閉鎖術の適応となりますが、2mm以上の動脈管ではアンプラッツァー動脈管開存閉鎖システム(下図)による閉鎖術が適応となります。閉鎖栓は、ニッケル・チタニウム合金(ニチノール)製の細いワイヤーをメッシュ状に編みこんだ傘のような構造となっています。ニッケル・チタニウム合金は形状記憶合金・超弾性合金と呼ばれる金属で、医療機器の材料やメガネフレームなど、様々な場面で使用されている身近な金属です。
治療は局所麻酔で行い、胸部を切開することなく足のつけ根の動脈と静脈からアプローチしますが、翌日からは歩行が可能となります。入院は1週間以内で、治療後に新たなお薬を内服する必要はありませんが、治療後約1ヶ月は激しい運動を控えて頂きます。なお、閉鎖栓留置後はMRIの撮像に関しては問題ありません。
アンプラッツァー動脈管開存閉鎖システム

経カテーテル的アンプラッツァー動脈管開存閉鎖システムによる閉鎖術の手技の流れ
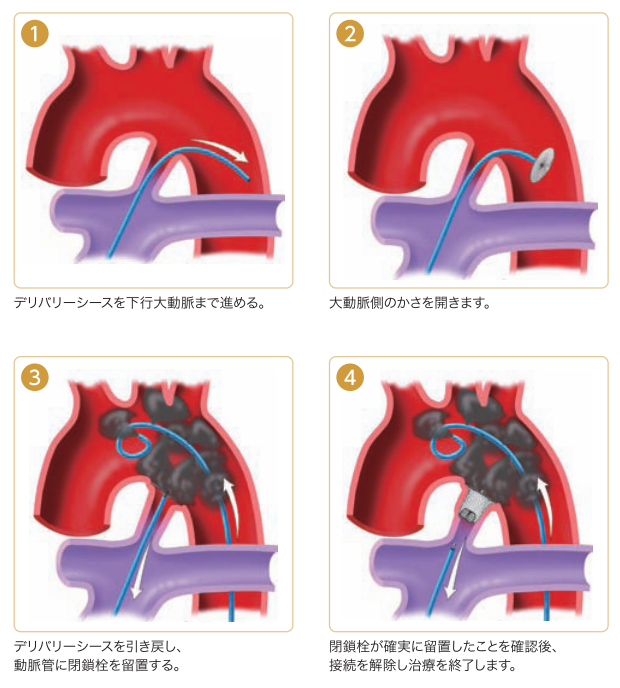
アンプラッツァー動脈管開存閉鎖システム留置術後
3.アンプラッツァー動脈管開存閉鎖システムによる閉鎖術の適応患者さんは
心エコーやCTで動脈管開存を認め、かつ、動脈管の最小径が2mm以上あればアンプラッツァー動脈管開存閉鎖システムによる治療対象となります。外来で心エコーやCTで動脈管の形態やサイズなどを詳しく評価します。
4.経カテーテル的動脈管開存閉鎖術後の外来は
退院後は、血液をサラサラにするお薬を服用する必要はなく、治療後1年以内は数回だけ外来受診していただきます。治療後の経過が順調であれば、1年以降は年1回のみの外来受診となります。
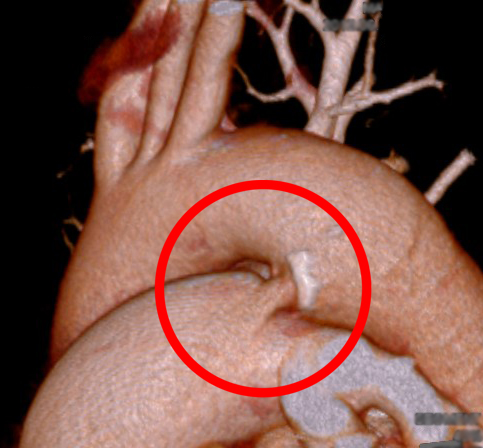
【動脈管開存のCT所見】
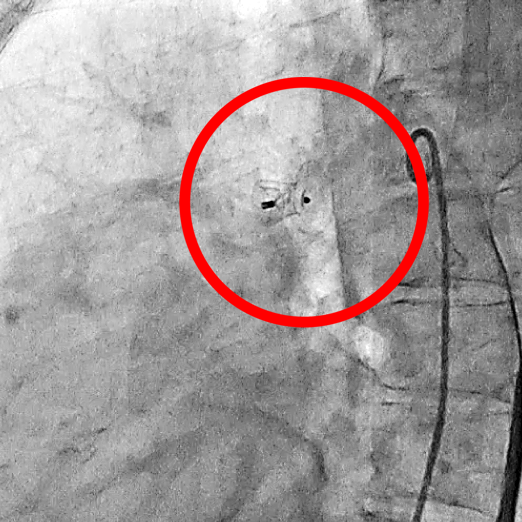
【実際に留置されたアンプラッツァー閉栓栓】
動脈管開存症患者さんのご紹介
- 循環器内科外来 月・火曜日 担当:田村 俊寛
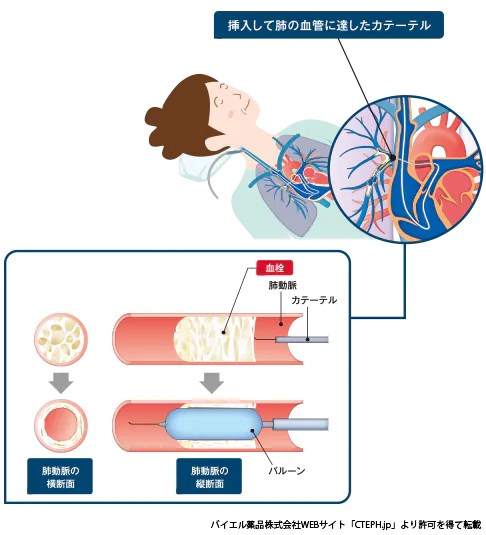
慢性血栓塞栓性肺高血圧症(chronic thromboembolic pulmonary hypertension:CTEPH)に対するカテーテル治療(バルーン肺動脈拡張術, balloon pulmonary angioplasty:BPA)
①肺血栓塞栓症とは
生命活動のためには酸素の取り込みと二酸化炭素の排出が必要不可欠で、肺で空気と血液を介して行われています。肺を循環する血液は心臓の右側の部屋(右心室)から肺動脈を通って送りだされています。この肺動脈が血の塊(血栓)によって詰まる病気が肺血栓塞栓症で、そのほとんどが足や骨盤内の静脈にできた血栓が遊離して、静脈から心臓の右心室を通って肺動脈に詰まることで発症します。肺血栓塞栓症は急性と慢性の2つに分けられ、急性は新鮮な血栓が肺動脈に突然詰まる病態で、慢性は時間の経った古い血栓によって肺動脈が詰まるか高度に狭くなっている病態です。
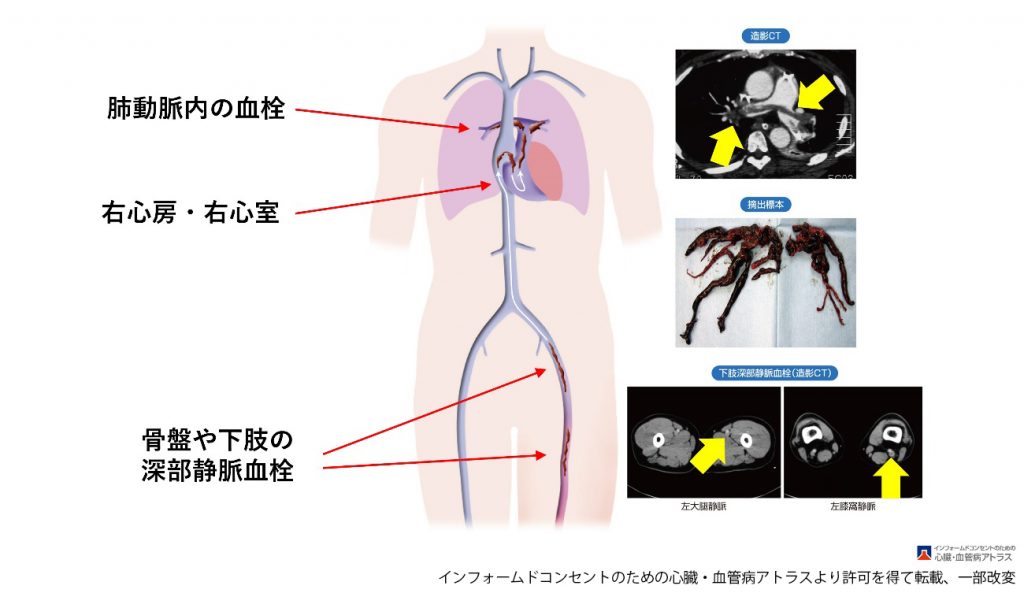
急性肺血栓塞栓症に対しては血液を固まりにくくする抗凝固療法が行われ、病状に応じて血栓を溶かす血栓溶解療法、血栓をキャッチして再発を予防する下大静脈フィルターを留置する治療が検討されます。重症例では発症早期に死亡することもあり、当院では病状に応じて経皮的人工心肺(ECMO)やカテーテル的血栓溶解療法による治療を行っています。急性期を乗り切るとその後の経過は比較的良好であることがほとんどですが、一部は急性期の後も塞栓症を繰り返して慢性肺血栓塞栓症に進行する例があります。
慢性肺血栓塞栓症の正確な原因はまだ明らかではなく、急性肺血栓塞栓症から進展する以外に、無症状のまま徐々に病状が進行する潜伏型があります。
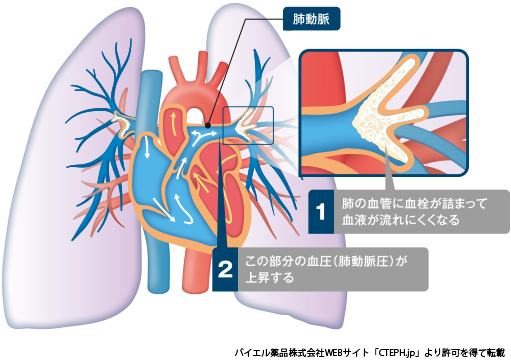
②慢性血栓塞栓性肺高血圧症(chronic thromboembolic pulmonary hypertension:CTEPH)とは
慢性肺血栓塞栓症の中で、多くの肺動脈が古い血栓によって狭窄、閉塞したために血管の抵抗が上昇し、肺の血圧が高くなった状態(肺血圧症)が6か月以上にわたって変化がない病態です。自覚症状としては動作による息切れ、呼吸困難が最も多く、その他に胸痛、咳、血痰、失神などがみられることがあります。肺高血圧が進行すると心臓にも負担がかかり、静脈の血液が心臓に帰りにくくなって腹部膨満感や体重増加、足のむくみが出現すること(右心不全)があります。肺高血圧がある程度悪化している場合(平均肺動脈圧 30mmHg以上)は病状が進行することが多く、予後不良とされています。古い研究結果ですが、平均肺動脈圧が40mHgをこえると5年生存率は30%との報告があります(Chest 1982;81:151-158)。CTEPHは国の難病に指定され毎年実態調査が行われていますが、患者さんの数は増加しており2013年時点で2,140人、2020年は4,608人が難病指定を受けています。
③CTEPHの診断
胸部レントゲン、心電図、動脈血液ガス、心臓超音波(エコー)検査でCTEPHが疑わしい場合、より詳しい検査を進めていきます。心エコーでは心臓(右心室、右心房)に負担がかかっている状態、肺高血圧の程度を推定できます。造影CT、肺換気血流シンチにて肺動脈の狭窄や閉塞による血流低下の有無を確認し、心臓カテーテル検査で肺動脈圧、肺血管抵抗などを測定し、その他に肺高血圧の原因となる病気を否定したうえで診断が確定されます。
④CTEPHの治療
まずは病気の進行と血栓再発の予防のため、血液を固まりにくくする抗凝固療法が生涯にわたって必要であり、通常はビタミンK阻害薬のワーファリンが使用されます。直接経口抗凝固薬(DOAC)については急性肺血栓塞栓症に対しては推奨されますが、CTEPHに対する有効性や安全性を示すエビデンスはありません。次に専門施設で外科的治療、カテーテル治療、肺血管拡張薬を検討することが推奨されています。対症療法として、血液中の酸素が高度に低下している場合は在宅酸素療法、右心不全に対して、おしっこを出す薬(利尿薬)や心臓の働きを強くする薬(強心薬)を使用することがあります。
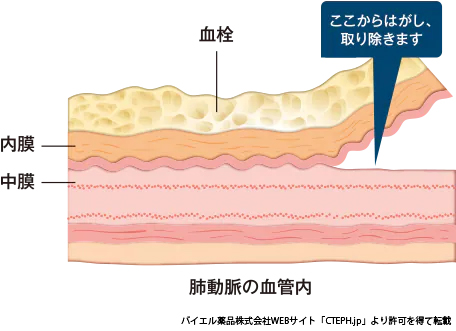
外科的治療:肺動脈血栓内膜剥離術(pulmonary endarterectomy:PEA)
CTEPHに対して根治が見込める治療です。肺動脈の病変が比較的心臓から近い部分(中枢側)にあることが基本的な条件となります。全身麻酔を行い、人工心肺を使用し、開胸手術となります。肺動脈の内膜と血栓は一体となっており、これを剥離して摘除します。最近は手術成績が向上しており、2014年における国内での院内死亡率は9.8%と報告されています(Gen Thorac Cardiovasc Surg 2016;64:665-697.)。また長期成績は良好で、5年生存率84~95.2%などの報告があります(肺血栓塞栓症および深部静脈血栓症の診断,治療,予防に関するガイドライン(JCS2017年改訂版))。ただし手術後も肺高血圧が残存する例があることと、本邦での手術件数は年間50例程度と少なく、経験の豊富な術者、施設に限られる治療となっています。当院ではCTEPHに対するPEAを行っていませんが、その適応があると考えられた場合は専門施設への紹介を行っています。
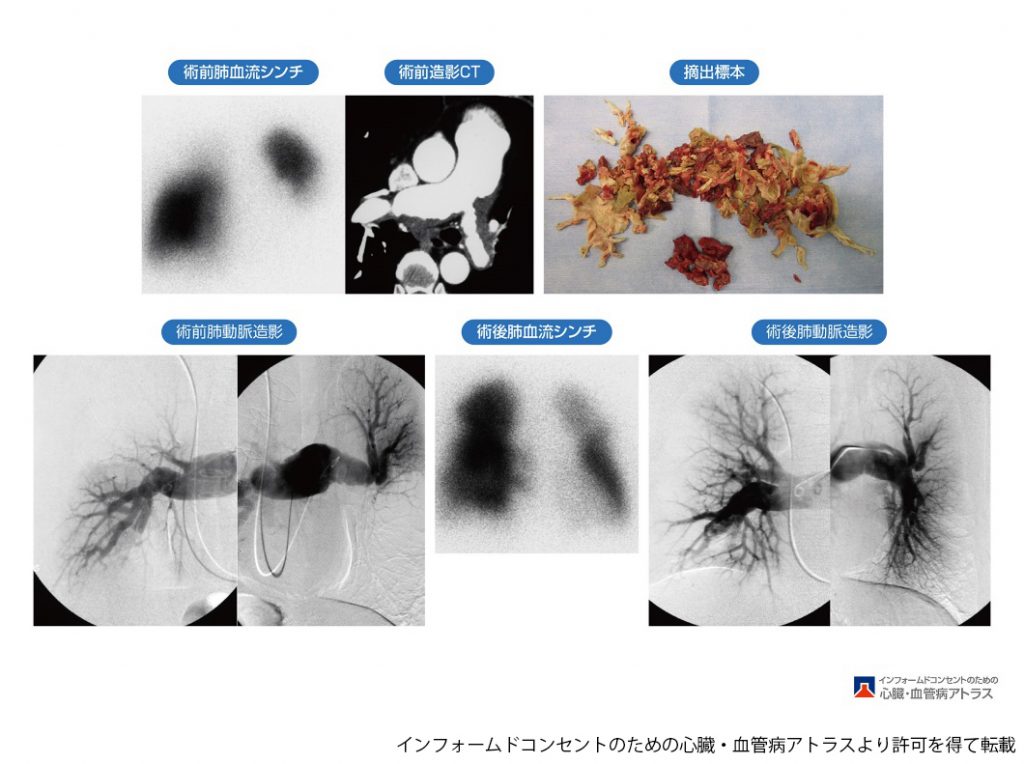
肺動脈バルーン拡張術(balloon pulmonary angioplasty:BPA)
カテーテルという細い管によって肺動脈の狭窄または閉塞している部分を風船で広げる治療です。2001年に海外の施設より初めて報告されましたが、合併症が多く外科手術(PEA)の効果を上回るものではなかったため有効な治療として広まりませんでした。2012年以降、本邦の施設より改良した方法によって合併症が減少しPEAに匹敵する効果が得られると相次いで報告されるようになりました(Circ Cardiovasc Interv. 2012;5:748-755, Circ Cardiovasc Interv. 2012;5:756-762)。この治療の適応となるのは、PEAで到達できない肺動脈の末梢に病変があること、高齢や合併症のためPEAが困難であること、内科的治療でも自覚症状が強いことなどが挙げられます。
BPAの具体的な方法
局所麻酔を行った後、首もしくは足の付け根の静脈よりカテーテルを挿入し、大静脈から右心房、右心室を経由して肺動脈内へ進めます。病変部を細いワイヤー(ガイドワイヤー)で通過させて、ガイドワイヤーに沿って風船を挿入し拡張します。肺高血圧の重症度によりますが、一気に血管を広げると合併症を起こす可能性が高くなりますので、最初は小さな風船で拡張し、肺高血圧がある程度改善してから十分な大きさの風船を用いて段階的に治療します。そのため複数回に分けての治療が必要となり、治療の完結まで合計4~6回程度行われます。
BPAの治療効果
短期的には、息切れや呼吸困難といった症状の改善、歩行距離の増加、肺動脈圧の低下、BNP(心不全のマーカーとなる血液検査データ)の低下が有意に認められたと報告されています。繰り返しBPAを行うことによって、平均肺動脈圧は25mmHg未満に低下しうること、BPA後30日以内の死亡率は0.3~4%で、1~2年生存率は97~100%であると報告されています(慢性血栓塞栓性肺高血圧症(CTEPH)診療ガイドライン2022)。国内より5年生存率が98.4%との報告(European Heart Journal (2017) 38, 3152-9)があるものの、長期的な治療効果に関するデータはいまだ十分ではありません。
BPAの合併症
最も注意すべきものが呼吸不全で、微小な出血、肺水腫(むくみ)、炎症が関係しているといわれています。気道への出血により、血痰、喀血がみられることがあり、軽いものでは酸素吸入のみで済みますが、ある程度の呼吸不全が生じると、非侵襲的人工呼吸という鼻マスク式の人工呼吸器を必要とすることがあります。重症の呼吸不全が生じると、麻酔をかけて気管内にチューブを挿入(気管内挿管)して機械的人工呼吸器を必要とする可能性もあります。人工呼吸器が必要となるほどの重症の呼吸不全は3~17%と報告されていますが、手技が改良されたことで致命的な呼吸不全はほぼ完全に防ぐことができるようになりました。ガイドワイヤーによる肺動脈穿孔が1.9%と報告され、多くは特別な処置を必要としませんが、止血のため血管の一部を詰める処置(コイルやゼラチン塞栓術)が必要となることがあります。また肺動脈解離、破裂がそれぞれ1.9%と報告されており、コイル塞栓術やステント留置を必要としたとの報告があります。止血処置でおさまらない場合は気管内挿管による人工呼吸、経皮的人工心肺(ECMO;心臓、肺を補助するポンプ)を必要とし生命に関わる可能性があります(慢性肺動脈血栓塞栓症に対するballoon pulmonary angioplastyの適応と実施法に関するステートメント JCS2014)。国内の2施設からの報告によると、本治療による死亡率は1.5~3.4%と報告されていますが(Circ Cardiovasc Interv. 2012;5:748-755, Circ Cardiovasc Interv. 2012;5:756-762)、初期の事例であり近年は重篤な合併症はほとんど生じていないようです。その他、カテーテル治療に一般的な合併症として、穿刺部の出血、血腫、造影剤による腎機能障害、アレルギーがあります。
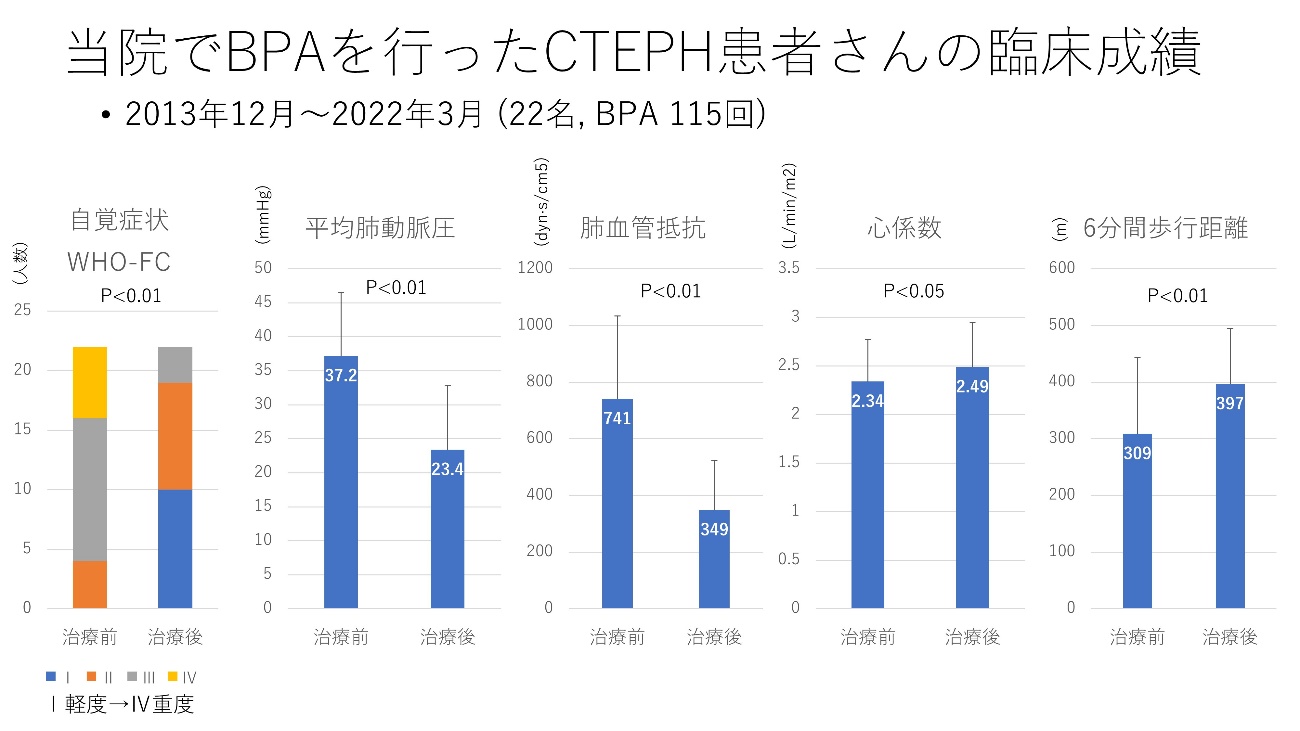
当院でのBPA治療の実際
当院では2013年12月よりBPAを開始し、2022年4月までに合計22名、115回のBPA手技を行っております。当院ではBPA治療の際に、放射線技師が作成した造影CTおよび肺血流シンチを融合させた3D画像を活用することで、ターゲットとなる病変を同定し、最適な撮影画像を得るように工夫し、治療時間や造影剤の使用量を少なくする一助となっています。
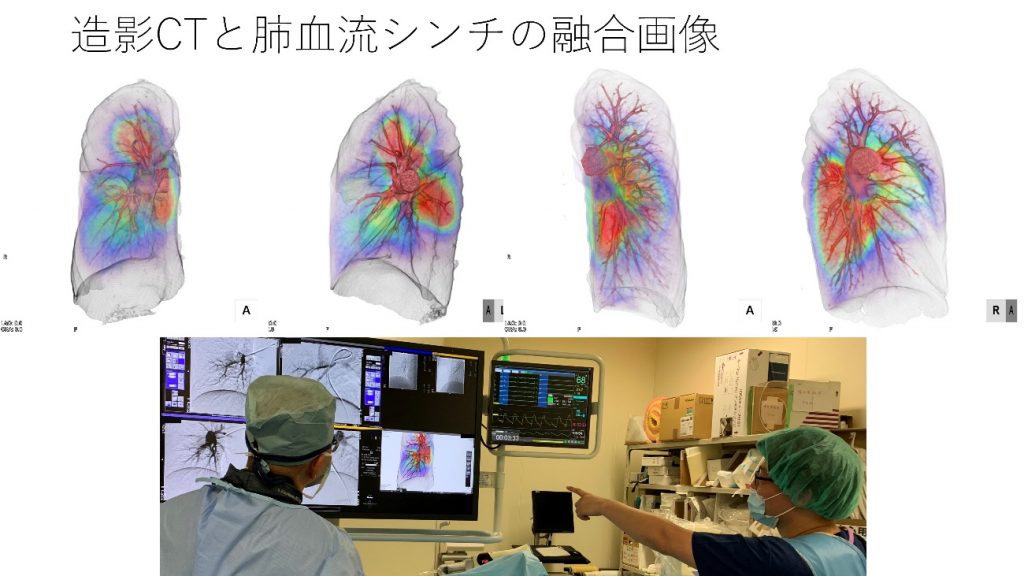
放射線技師をはじめとするスタッフと協力して治療を行っています。
下図に治療結果を示しています。BPAと肺血管拡張薬を併用している患者さんや、BPA治療途中の患者さんも含まれていますが、自覚症状、歩行距離、肺動脈圧、肺血管抵抗はいずれも改善しています。BPA関連の合併症として、死亡、挿管による機械的人工呼吸およびECMOを要した例はありません。非侵襲的(鼻マスク式)人工呼吸は2015年、2016年にそれぞれ1回行いましたが2回とも24時間以内に終了しており、2017年以降で必要としたことはありません。血痰は12回(10.4%)発生しています。
肺血管拡張薬
CTEPHでは血栓の存在する肺動脈の中枢部ではなく、より末梢の肺細動脈にも病変が存在することがあり、これに対しては肺血管拡張薬が有効であると考えられています。PEAが技術的に難しくリスクが高くて手術適応とならない場合、術後も肺高血圧が残存する症例が適応とされています。PEA不適応または術後残存、再発したCTEPHに対して、リオシグアトが歩行距離、肺血管抵抗を有意に改善させた報告があります(N Engl J Med 2013;369:319–329)。また近年、我が国でPEA不適応またはPEA/BPA術後に残存もしくは再発したCTEPHに対して、セレキシパグが肺血管抵抗を減少させ、心拍出量、息切れの程度を改善させたとする報告が発表されました(Eur Respir J 2022;60:2101694)。
おわりに
CTEPHは国の難病に指定されており、PEAの行えない患者さんにとって以前は有効な治療がなかった病気でした。近年はBPA手技の発展、肺血管拡張薬の登場により治療は大きく進歩しています。患者さん一人一人の病状に合わせて最適な治療法を検討しますので、お気軽にご相談、ご紹介ください。
慢性血栓塞栓性肺高血圧症患者さんのご紹介
循環器内科外来
- 金曜日 担当:榎本 操一郎
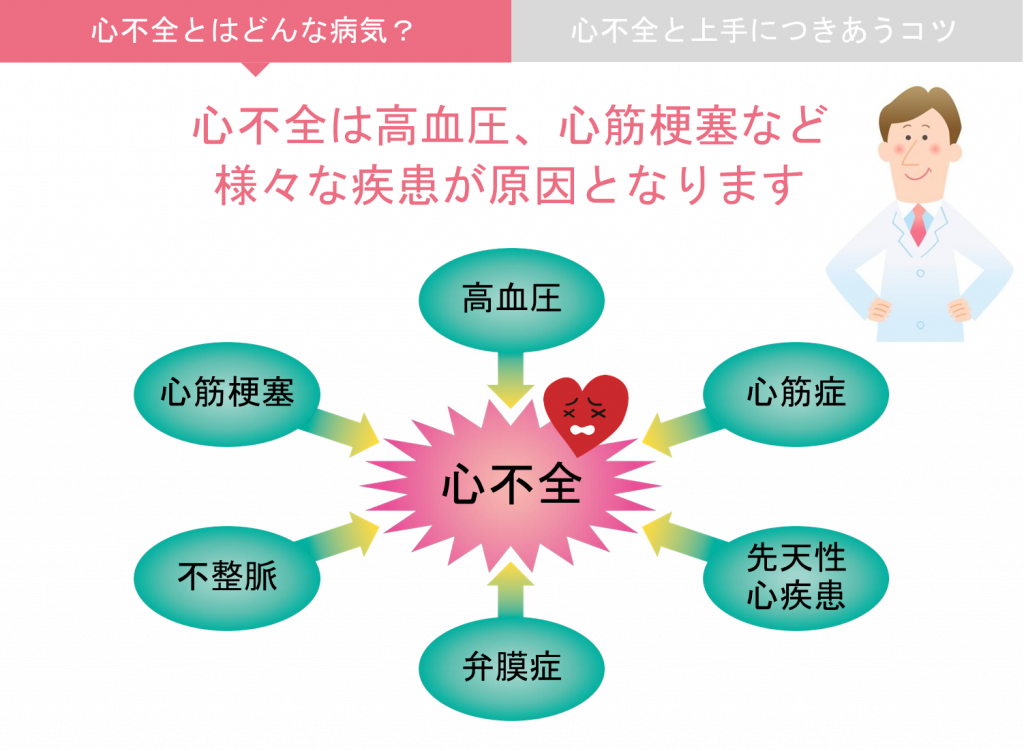
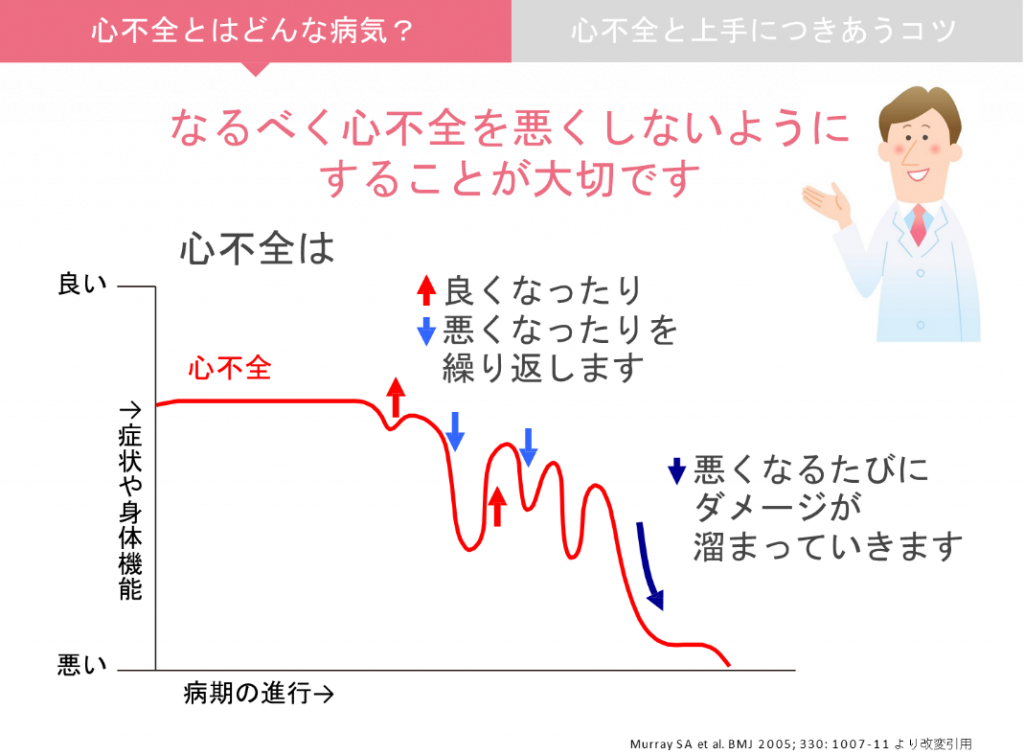
1)心不全とはどんな病気ですか?
心不全と聞いて、どのようなイメージを持つでしょうか?心臓が悪いのだなと想像はつくものの、どのような症状がでて、どのような経過をたどるのか、今ひとつピンとこない方も多いと思います。日本循環器学会の一般向けの定義では、心不全は下記のように定義されています。
心不全は、高血圧や心筋梗塞など様々な病気が原因となりえます。心不全では様々な症状がでますが、息切れやむくみが特徴的です。心不全は多くの場合、症状がよくなったり悪くなったりを繰り返す病気です。完全に治すことは難しいことが多く、なるべく心不全を悪くしないようにすることが大切です。心不全は高齢者に多い病気であり、超高齢社会となった日本では心不全に苦しむ患者さんが年々増えています。当院では、心不全の患者さんに対して、以下に述べるような治療を組み合わせて包括的な心不全診療を行っています。
2)基礎心疾患の治療
心不全の診療において、一番重要なのは、心不全の原因となっている基礎心疾患を治療することです。弁膜症や先天性心疾患では外科的な修復術を行います。虚血性心疾患では、カテーテル治療やバイパス手術による心臓の血流の改善を図ります。高血圧による心臓病では血圧管理が重要です。治療に難渋する心不全患者さんの場合には、アミロイドーシスやサルコイドーシスといった特殊な病気が潜んでいることがあります。当院では造影MRI、FDG-PET、シンチグラフィ―などの様々な画像検査が可能です。また心臓の筋肉の一部を採取して顕微鏡で調べる検査(心筋生検)も行っています。種々の検査を駆使して心不全の原因に迫っています。
3)薬物治療の見直し
心不全治療の中心は、やはり薬物治療になります。心不全の主な症状は、肺に水がたまること(肺水腫)による息切れ・呼吸困難とむくみです。これらの症状をとるために利尿薬を使います。主に使用する利尿薬はループ利尿薬(フロセミドやトラセミド)ですが、心不全の管理に難渋する場合には他の利尿薬を併用します。なかでもトルバプタンは、血圧や腎機能への影響が少ないという利点がありますが、入院での導入が必要であり、心不全管理に難渋する際は入院のうえ使用しています。
心不全は、左心室の収縮力(収縮能)により3つに分類されています。3つの分類のうち、収縮能の低下した心不全に関しては寿命を延ばしたり心不全による再入院を減らしたりすることが証明された薬剤があります。具体的にはアンジオテンシン変換酵素阻害薬(またはアンジオテンシン受容体拮抗薬)、β遮断薬、ミネラルコルチコイド受容体拮抗薬の3種類であり、これらの薬剤は心不全治療の3本柱です。ただし重症の心不全の患者さんでは、低血圧や腎機能障害、高カリウム血症などの問題で3本柱の薬を充分に投与できていない場合があります。心不全の管理に難渋する場合は、3本柱の薬を少しでも増やす余地がないか検討が必要です。近年は3本柱に加えて、イバブラジン、サクビトリル/バルサルタン、SGLT2阻害薬という新たな薬が使えるようになり、更にベルイシグアトも使用できるようになります。適応となる患者さんには、これらの新しい薬剤も積極的に使用していきます。
4)心臓再同期療法
心臓の機能の低下した患者さんの一部には、心臓を収縮させるための電気刺激の伝わりが悪くなり、心臓の収縮のタイミングがずれている方がいます。心臓の収縮のタイミングのずれを小さくして、心臓全体が同じタイミングで収縮するようにするのが、心臓再同期療法です。具体的には、両心室ペースメーカと呼ばれる特殊なペースメーカを植え込むことで心臓の収縮のタイミングを合わせます。
5)呼吸補助療法
呼吸を補助する治療として、HOT、CPAP、ASVの3つがあり、必要のある患者さんに使用しています。
a)HOT(在宅酸素療法)
心不全治療を最大限行っても、血中酸素濃度が低い場合には退院後も酸素吸入を継続します。夜間の睡眠中に酸素濃度が下がる場合には、就寝中のみ酸素吸入をすることもあります。酸素の必要な状況に応じて酸素濃縮器を自宅に設置したり、酸素ボンベを使用したりします。
b)CPAP(持続陽圧呼吸療法)
CPAPとは機械で圧力をかけて空気を鼻から気道(空気の通り道)に送り込み、気道を広げて睡眠中の無呼吸を防止する治療法です。睡眠時無呼吸症候群の中でも、気道の閉塞による無呼吸の患者さんに用います。
c)ASV(適応補助換気)
ASVは、CPAPと同様に圧力をかけて空気を気道に送り込む治療法ですが、患者さんの呼吸に合わせて空気を送り込む圧力を変えるところがCPAPと異なります。肺に水がたまっている状態を改善し、浅い呼吸と深い呼吸を繰り返す心不全患者さんの呼吸の乱れを整える働きがあります。
6)心臓リハビリテーション
心不全の患者は、無理をしてはいけないというのは事実です。心臓の機能が耐えられるより強い負担がかかると、心不全症状が悪化します。しかし、心臓が悪いからと言って、安静にばかりしていると、筋力が低下し、日常生活に支障をきたすようになってしまいます。また、心不全で入院される患者さんの中には心不全症状のために動くことができず安静にしていたために、筋力が低下してしまっていることがあります。そのような患者さんにとって、心臓に負担をかけない範囲で運動を行い、筋力を維持することは日常生活を送るうえで非常に重要です。安静にして筋力が低下することを廃用と呼びますが、当院では廃用による筋力低下を防ぐために入院早期からのリハビリ導入をしています。更に、運動には心不全を改善する働きもあります。有酸素運動にて血管の機能が改善すると、ギュッと収縮していた血管が拡張しやすくなり、それにより心臓にかかる負担が減り、心不全が改善します。心不全の症状が安定し病棟での歩行が可能になった患者さんはリハビリ室での筋力トレーニングと自転車こぎに移行し、可能な限り外来での心臓リハビリへつなげています。詳細は、心臓リハビリテーションの項目を参照ください。
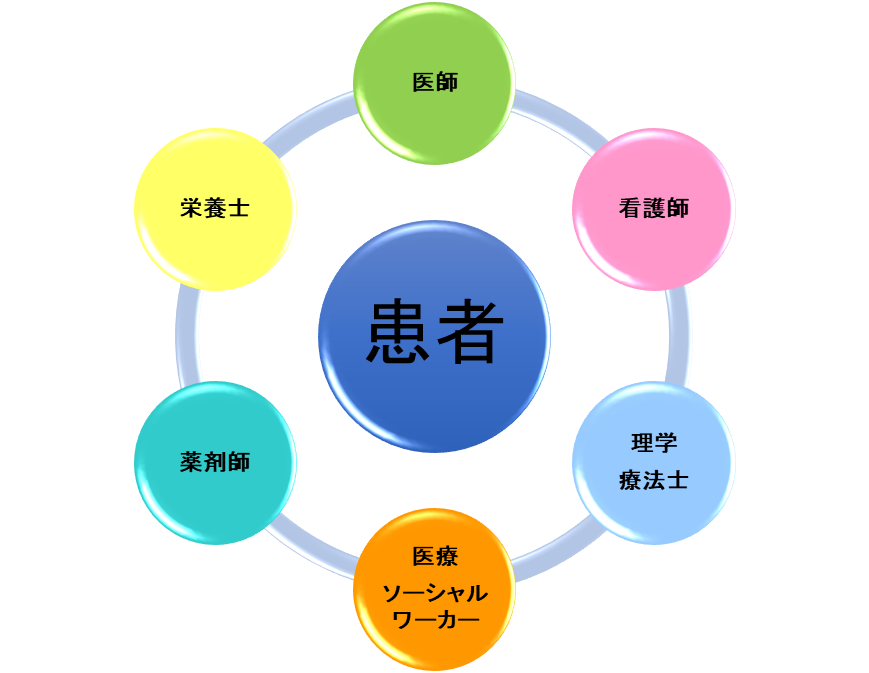
7)多職種チームによる疾病管理
様々な心不全治療を行っても、心不全の悪化を繰り返し、入院を繰り返す患者さんがおられます。日本の種々の研究では、心不全による入院後1年以内の再入院率は20~25%程度と非常に高いことが報告されています。心不全による入院を繰り返すことは、症状の悪化により生活の質の低下を来たし、身体機能を低下させたり寿命を縮めたりすることにも繋がります。そのため、できるだけ心不全症状の悪化を防ぎ、再入院を防ぐことが重要になります。当院では再入院を防ぐために、医師だけではなく看護師や理学療法士など様々な職種のスタッフが患者さんに関わることで、再入院を防ぐための方策を考えています。多職種のスタッフが様々な視点から患者さんの普段の生活を確認することで、心不全悪化の要因が明らかになることがあります。悪化を防ぐための具体的な対策をたてることができる場合もあります。また、心不全治療は入院中だけで完結するものではありません。退院後もかかりつけ医、訪問看護師、訪問・通所リハビリの理学療法士、デイ・サービスのスタッフ、ケア・マネージャーなど多くの職種が関わることになり、退院後もしっかり連携していくことが重要です。当院でも退院後にかかわる地域のスタッフとの連携をするように努めています。
【当院の心不全チームの構成】

【多職種チームによる心不全カンファレンス風景】
重症心不全患者さんのご紹介
循環器内科外来
- 水・金曜日 担当:近藤 博和
- 木曜日 担当:田巻 庸道
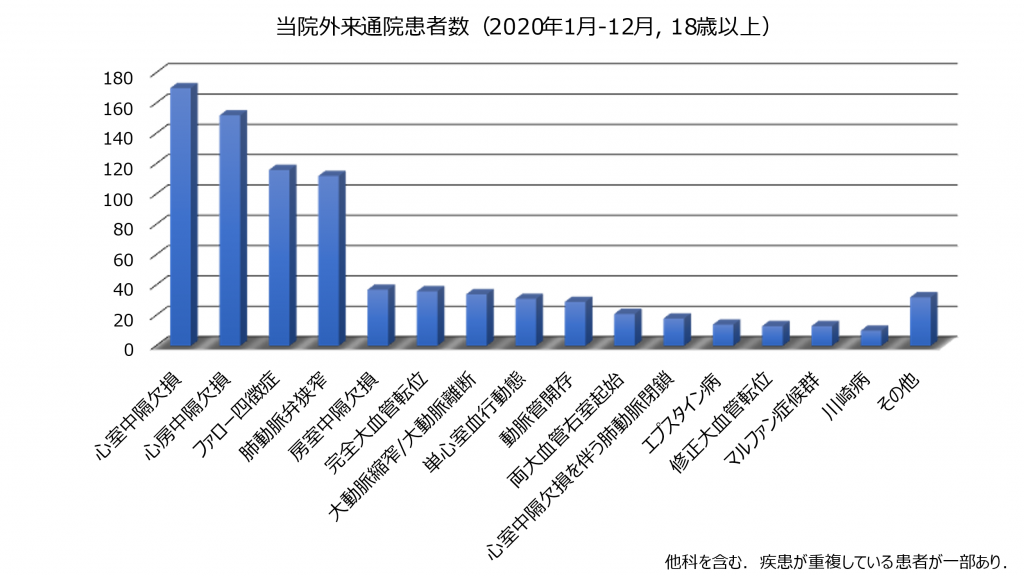
成人先天性心疾患とは
先天性心疾患とは生まれつきの心臓の病気です。一昔前までは内科医が診療を担当することはほとんどありませんでした。それは、一部の疾患を除けば、成人に達するのが難しかったためです。ところが、手術方法の進歩や体外循環技術の発達によって、複雑な先天性心疾患のお子さんも手術により治療できるようになり、今では90%以上の先天性心疾患の患者さんが成人期に達するようになりました。その結果、成人患者さんは増加し続け、本邦では1997年の時点で既に成人患者さんの数が小児患者さんの数を上回ったと考えられています。毎年、約9,000人の患者さんが成人に達しており、現在では50万人以上の成人患者さんがいると推計されます。
小児期の経過が良好だった患者さんにおいても、成人期に、心不全、不整脈、術後の遺残症(例えば弁逆流や弁狭窄など)が問題になることがあり、時にはカテーテル手術や外科的手術が必要になります。そのため、定期的に診察や検査を受けることが欠かせません。これまでは、成人期に達した患者さんも小児科医が継続して診療を担ってきました。しかしながら、前述のとおり、成人患者さんは増加の一途をたどっており、小児科医だけで診療を継続することにはマンパワー不足の観点から限界があります。また、生活習慣病、悪性疾患などの成人特有の疾患を管理する場合も内科医の方が慣れています。
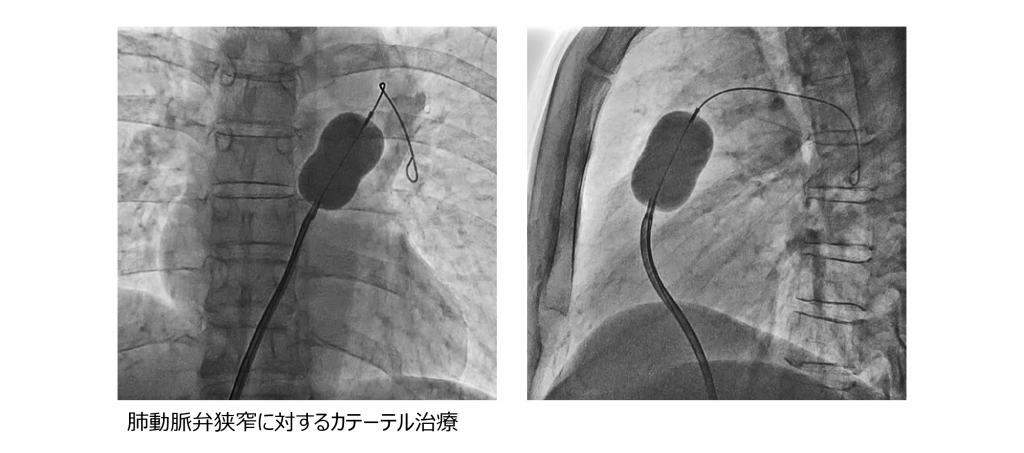
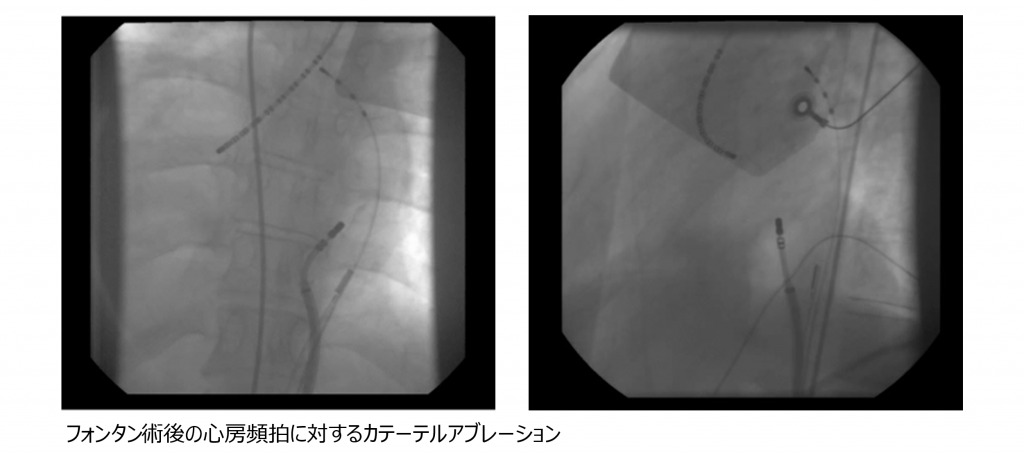
当院での成人先天性心疾患の診療体制
現在、多くの医療機関において、成人における先天性心疾患(成人先天性心疾患)の診療を、小児科から循環器内科に移行する体制が構築されつつあります。当院では、開院した昭和41年(1966年)から小児循環器診療が行われており、成人期に達した先天性心疾患の患者さんを少なからず循環器内科でも診療しておりましたが、患者さんの増加に伴い2014年に循環器内科医が担当する成人先天性心疾患外来を正式に開設し、多くの小児科の患者さんが循環器内科に移行しました。当院では、週1回、先天性心疾患カンファレンスを開催し、小児科医や心臓血管外科医と入院中や通院中の患者さんの問題点や検査・治療計画などを話し合っています。また心臓カテーテル検査をおこなう際には、あらかじめ小児循環器医に前述のカンファレンスで相談し、助言をもらったり、場合によっては心臓カテーテル検査に立ち会ってもらったりしています。
当院では総合病院である強みをいかして、院内で他の診療科と連携しながら、心臓以外の問題に対しても最適な医療を受けられるように努めております。例えば、先天性心疾患の患者さんにおいては、感染性心内膜炎の予防の観点から、齲歯を治療し、口腔内を清潔に保つことが重要です。また、成人期に達するに伴い、就職、結婚、妊娠・出産など、さまざまなライフイベントが待ち受けています。必要に応じて歯科口腔外科や産婦人科など他の診療科に院内紹介いたしております。なお、当科の成人先天性心疾患外来は完全予約制ですので、受診をご希望の患者さんは、現在のかかりつけ医に紹介状を作成してもらい、当院の地域連携室で予約をお取りください。
成人先天性心疾患患者さんのご紹介
- 成人先天性心疾患外来 金曜日午前(予約制) 担当:三宅 誠
腫瘍循環器外来
当院では、がん治療中の循環器合併症の診療を行い、がん治療をサポートする腫瘍循環器外来を開設しています。
腫瘍循環器とは
悪性腫瘍(がん)は死因の第1位で、男女ともに約2人に1人が一生のうちにがんと診断される時代です。一方で心疾患は死因の第2位です。近年のがん治療の進歩に伴い、がん患者さんの生存率は向上しています。そのため、がんと死因の第2位である心疾患を合併するケースが増加しています。また、がん治療を完遂できれば長期生存が望めることも多くなり、がん治療を中断しないために、がん治療に伴う循環器合併症の管理が重要となっています。そこで、悪性腫瘍(がん)の診療科と循環器内科のより緊密な連携のため、腫瘍循環器が必要とされています。
腫瘍循環器外来の目的
腫瘍循環器外来での診療は、がん治療の過程で生じる循環器合併症を診療することで、がん治療が完遂できるようにサポートすることが目的ですので、がん治療を最優先に考えています。当院では、当院のがん診療科から腫瘍循環器診療が必要な患者さんを外来に紹介いただき、現在は主に、がん薬物療法中の循環器疾患の早期発見、早期治療を行っております。具体的には、心機能低下を起こす可能性のある薬剤を使用する場合の心エコーのフォローや心機能低下時の治療、また、静脈血栓症の管理や薬剤誘発性高血圧の治療などを行っています。長期的には、がん治療が終了したがんサバイバーの循環器合併症のフォロー(薬物療法や放射線治療後の遠隔期のフォロー)も検討しています。がん治療薬は年々増加していますので、がん診療科と緊密な連携、情報共有が重要と考えています。
腫瘍循環器患者さんのご紹介
- 腫瘍循環器外来 月曜日午前(予約制) 担当:坂本 二郎
心臓リハビリテーションは、心臓病をわずらわれ、心臓の機能が低下した患者さんや心臓外科手術後の患者さんの心肺機能を高めて、生活の質を向上させるとともに、病気の再発や悪化を予防することを目的に行われます。
従来、心臓リハビリテーションは、病気による長期間の安静臥床の結果生じる筋力低下などからの回復を目指す運動療法が主に考えられていましたが、最近では、運動療法に加えて患者さんや患者さんの御家族に対する病気についての教育・啓蒙、食事指導、禁煙指導、ストレス管理等の生活指導など、多くの要素を含め、包括的心臓リハビリテーションと呼ばれるようになってきました。包括的心臓リハビリテーションを行うために、医師、看護師、理学療法士だけではなく、管理栄養士、薬剤師、臨床検査技師などの多くの職種が参加してチーム医療を実践し、多方面から患者さんのお役に立てるようにしています。
1.適応となる病気
- 虚血性心疾患(狭心症、心筋梗塞)
- 慢性心不全
- 心臓手術後(冠動脈バイパス術や心臓弁膜症手術)
- 大血管疾患手術後(胸部および腹部大動脈瘤、大動脈解離手術後)
- 閉塞性動脈硬化症
2.心臓リハビリテーションの効果
これまでの研究で、次のような効果が証明されています。
①運動能力の改善
運動療法は、持久力(運動耐容能)や筋力を改善させ、動くのがより楽になります。
②冠危険因子の改善
運動療法や生活習慣指導により、動脈硬化の原因となる冠危険因子(高血圧症、糖尿病、脂質異常症、肥満など)のコントロールが改善し、動脈硬化の進行抑制につながることが期待できます。
③生活の質(QOL)の改善
運動能力の改善により狭心症や心不全の自覚症状が生じにくくなることや、最適な運動量を設定して、活動や運動への不安が解消することで、QOLが改善します。
④再発予防
心筋梗塞・狭心症の再発や心不全による再入院が減少し、死亡率が低下します。
⑤その他
自律神経のバランスが整うことや不安や抑うつが改善するという効果も報告されています。
3.心臓リハビリテーションの実際:1回約60分のプログラムです
-
- 来院後ご自身で血圧測定をしていただき、体調を確認する問診票を記載していただきます。
- 準備運動:オリジナルのDVDを見ていただきながら行います。
- レジスタンストレーニング(筋力トレーニング):理学療法士と一緒にチューブトレーニングを中心に20分程度行います。

-
- 有酸素運動:持久力(運動耐容能)の改善を目的に行います。自転車エルゴメーターあるいはトレッドミルを使用して自転車こぎあるいは歩行運動を25分間行います。おもりの重さや歩行スピードは個人の体力に合わせて設定します。

- 振り返り:その日の運動内容について簡単に担当理学療法士と振り返りを行います
- 整理運動:オリジナルのDVDを見ていただきながら行います。
皆さんのご都合に合わせて上記の内容を週1-2回程度行います。
運動をしながら、理学療法士、看護師、医師と病気のことや生活のことを相談したり、説明を受けたりします。
外来心臓リハビリテーション実施日時
| 月 | 火 | 水 | 木 | 金 | |
|---|---|---|---|---|---|
| 9:30~10:30 | ◯ | ◯ | ◯ | ||
| 11:00~12:00 | ◯ | ◯ | ◯ | ◯ | ◯ |
| 13:30~14:30 | ◯ | ◯ | ◯ | ||
| 15:00~16:00 | ◯ |
4.心臓病教室
心臓の病気は一旦落ち着いても、再発したり悪化したりするものも多く、生活習慣の管理やお薬の内服を継続することが必要です。病気についていろいろなことを繰り返して勉強していただくために、心臓病教室では、心臓リハビリテーション外来に通っておられる患者さんを対象に心臓病に関わるいろいろな内容の講義・勉強会を種々の職種のスタッフ(医師、看護師、理学療法士、薬剤師、臨床検査技師、管理栄養士)が行います。
毎週水曜日の12:30~13:00の30分間で行います。
※コロナウイルス感染症の拡大により現在中止しております。
5.心肺運動負荷試験
現在の体力(運動耐容能)を測定し、安全に運動療法を進めていくのに最適な負荷量を判定する検査です。自転車エルゴメーターにて運動負荷を行い、呼気の酸素・二酸化炭素濃度を専用の機械で分析して測定を行います。体力が様々な数値で表され客観的に自分の体力を知ることができます。リハビリの負荷量設定だけでなく、仕事復帰の目安、体力向上の確認などに活用できます。
6.身体能力測定
心臓リハビリテーションに通っておられる方には、定期的に筋力や歩行速度、体組成計での測定などを行い、その時点での体力、運動能力、体脂肪・筋肉量を判定して、運動療法や食事療法の効果を確かめます。
7.栄養指導
心臓病の治療には減塩を中心とした食事療法が大切です。入院中や外来通院中に管理栄養士の栄養指導を受けられた方も多いかと思います。一度の受講では忘れてしまうことも多く、もう一度聞きたいことや、追加で説明を受けたいことも出てくるかと思います。心臓リハビリテーション外来では、必要な時に管理栄養士による栄養指導を予約することもできます。
8.外来心臓リハビリテーションの期間と費用
心臓リハビリテーションの実施期間は制度上、原則5ヶ月間となっています。一部例外がありますので詳しくはスタッフにお尋ねください。
費用は保険適用となります。
- 3割負担の場合 2,000円程度/回
- 2割負担の場合 1,300円程度/回
- 1割負担の場合 660円程度/回
となります。
9.場所・問い合わせ先
- 公益財団法人 天理よろづ相談所病院 外来診療棟リハビリテーション室
電話:0743-63-5611(代表) 内線:7532 - 日本心臓リハビリテーション学会心臓リハビリテーション指導士:近藤博和、田巻庸道
1.心エコー検査とは
心エコー検査(心臓超音波検査)は、人間の耳には聞こえない高い周波数の音(超音波)を用いて心臓の構造や機能を調べる検査です。超音波は、我々の普段の生活ではあまりなじみがありませんが、例えば、超音波を発信する動物としてイルカやコウモリがよく知られています。発信した超音波が何かに当たって反射してくるのを受信、解析することにより、周囲の状況やそれぞれ捕食対象となる魚、昆虫の存在を把握することができます。また、漁船や潜水艦にも超音波発信装置が備わっており、それぞれ魚の群れや敵艦の存在を知るために利用されています。 心エコー検査では、プローブ(探触子)と呼ばれる細長い機械を胸部の皮膚に当てて検査をおこないます。プローブには超音波を発信および受信する装置が入っています。通常、プローブと皮膚の間にジェル(ゼリー)を塗ります。これはプローブから発信された超音波が皮膚で反射しないようにするためのものであり、これによりプローブから発信された超音波が皮膚や皮下組織を通過し、心臓まで到達します。超音波は心臓の壁や弁などで反射したり、そのまま通過したりします。反射した超音波はプローブで受信され、電気信号に変換された後、ケーブルで超音波診断装置の本体に送信されます。そこで信号が解析され、モニターに画像として映し出されます。部屋が明るいと、モニターの画面が見づらいので、部屋を暗くして検査をおこないます。
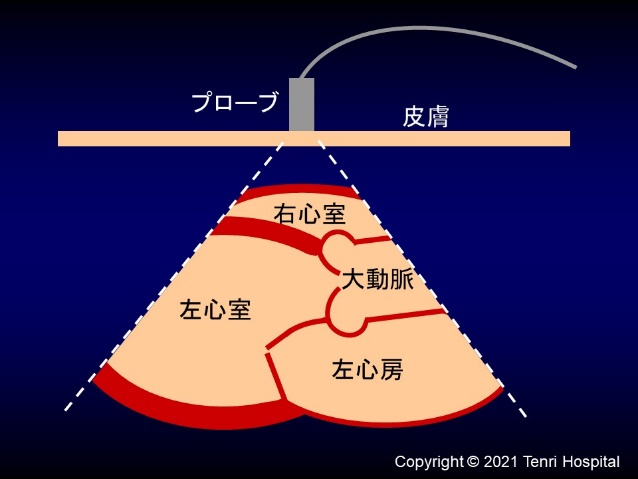
【心エコー検査の模式図】
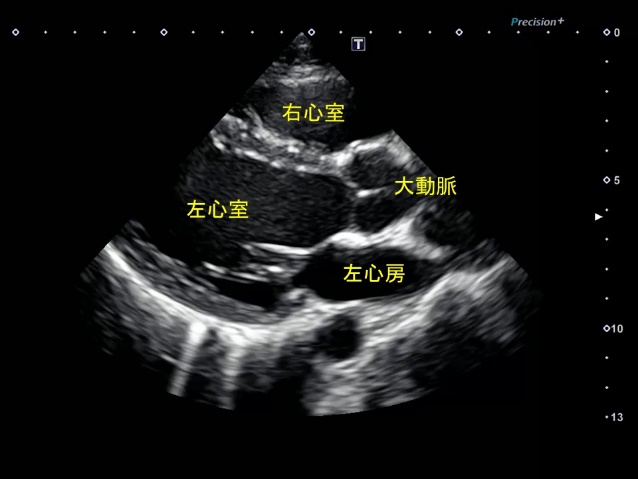
【実際の画像】
超音波は放射線ではありませんので被曝することはありません。また、通常の心エコー検査(経胸壁心エコー検査)は体表からおこなうため苦痛を伴うことはほとんどありません。したがって、最初に心臓の構造や機能を調べる検査としては非常にすぐれています。さらに、先天性心疾患や心臓弁膜症など構造的心疾患を有する患者さんにおいては、経過観察のための検査として最もよく利用されています。
2.心エコー検査の種類
1954年、スウェーデンにおいて世界で初めて超音波を用いて心臓の動画が記録されました。それ以降、超音波による診断技術は急速に進歩し、心エコー検査は今や循環器診療に不可欠な検査となっております。心エコー検査には、主に下記のような種類があります。
経胸壁心エコー検査
通常、心エコー検査といえばこの検査を意味しています。胸部の体表(皮膚)にプローブを当てて、心臓を観察します。手軽に行うことができ、体への負担がほとんどないことから、まずは経胸壁心エコー検査により心臓の評価をおこないます。しかし、不鮮明な画像しか得られない場合や、より詳細な評価が必要な場合などには下記の経食道心エコー検査を追加でおこなうことがあります。
経食道心エコー検査
経胸壁心エコー検査では、胸骨や肋骨、肺、あるいは皮下脂肪などが超音波の伝搬の妨げとなり、良質な画像が得られないことがあります。また、体の表面から遠くに位置する左心房や僧帽弁などの観察には限界があります。一方、心臓のすぐ後ろ(背側)には食道が走行しており、心臓と食道の間には超音波の伝搬の妨げになるものがないため、食道から心臓を観察すれば、とても鮮明で詳細な画像が得られます。したがって、先天性心疾患や心臓弁膜症における正確な診断や手術方法の決定、心房細動などの不整脈や脳梗塞における左心房内血栓の確認、あるいは感染性心内膜炎が疑われる場合の診断の確定など、さまざま病態において欠かすことのできない検査となっています。また、心臓手術の際に術中モニターとして利用されることもあります。
方法は、上部消化管内視鏡検査(胃カメラ)と同じようにおこないます。プローブは内視鏡よりもやや太めです。鼻からの挿入はできませんので全て口からの挿入となります。検査時間は約15-20分です。<//p>
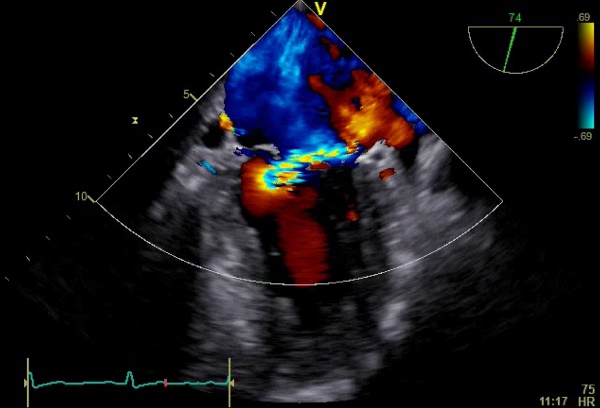
【経食道心エコー検査における僧帽弁逆流】
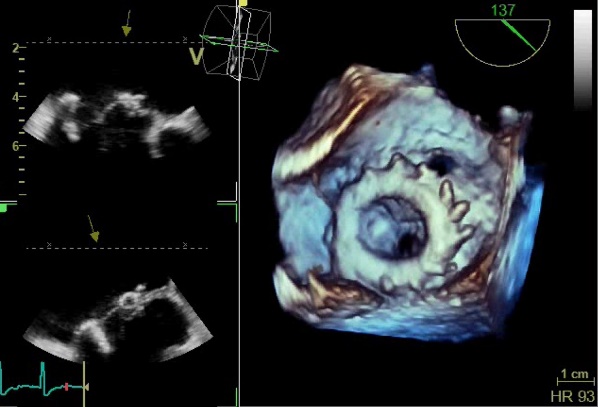
【僧帽弁位人工弁の3Dエコー】
運動負荷心エコー検査
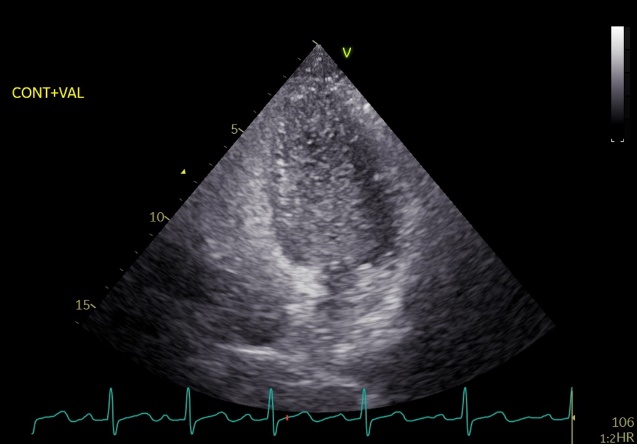
安静時と比較して、運動時には心臓の筋肉(心筋)の動き、心臓内を流れる血液の流量、血管の流れやすさ(抵抗)、心臓内の圧などは絶えず変化しています。これらの変化を評価するのが運動負荷心エコー検査です。例えば、強皮症などの膠原病の患者さんでは、安静にしていると何ともないのに、動くと息が切れるという症状がみられることがあります。これらの患者さんのうち、安静時の心エコー検査ではその原因となるような所見がなくても、運動中におこなう心エコー検査では肺動脈の圧が上昇している所見が見つかり、肺高血圧の早期診断につながることがあります。また、重症の心臓弁膜症があっても症状がない患者さんがいます。本当に症状がないのか、どこまで運動できるのか、あるいは運動中に心臓の血行動態はどのように変化しているのかを調べることができます。症状の確認のみでなく、予後の予測にも有用であるため、治療方針の決定にも役に立っています。 当院では専用の検査台に仰向けになっていただき、検査台に固定されたエルゴメーターのペダル(自転車のペダルのようなもの)をこいでいただきます。血圧、心拍数、酸素飽和度をモニターしながら、心エコー検査の画像を記録していきます。検査時間は、運動前後の記録も含めて約20分です。
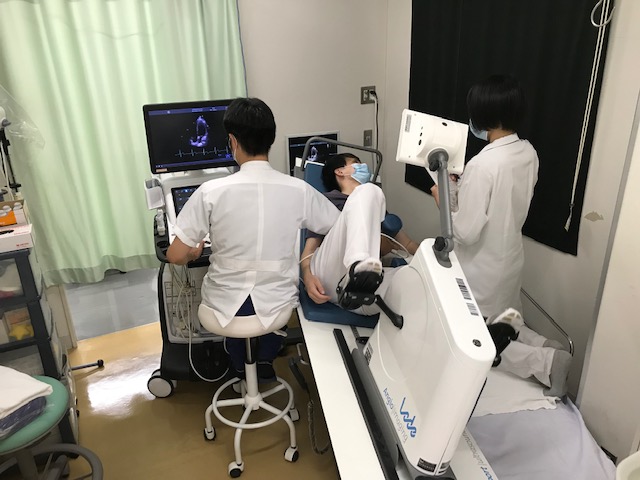
【運動負荷心エコー検査(被検者は職員です)】
コントラスト心エコー検査
原因不明の低酸素血症や若年者の脳梗塞の原因検索の一つとして本検査がおこなわれます。本邦におけるコントラスト心エコー検査は微小気泡(マイクロバブル)を使用しておこなわれています。少量の空気と自己血液を混ぜた生理食塩水を2本の注射器を用いてよく混ぜます。腕の静脈から、この撹拌された生理食塩水を注入します。注入された微小気泡は心臓に還流し、右心房、右心室から肺動脈に流れます。通常、微小気泡は肺の毛細血管でトラップされ、吸収されます。つまり、肺がフィルターのような役割を果たしています。しかし、肺の毛細血管を経由しない近道がある場合、微小気泡が左心房、左心室に現れます。このような病態を右-左短絡と呼びます。肺でガス交換されないまま、再び左心から全身に送り出されるため低酸素血症を起こすことがあります。また、静脈から心臓に流れてきた血栓が肺で捕捉されず、他の経路を通って左心に流れることがあるため、その場合、脳梗塞や全身塞栓症の原因となります。
【経胸壁コントラスト心エコー図】
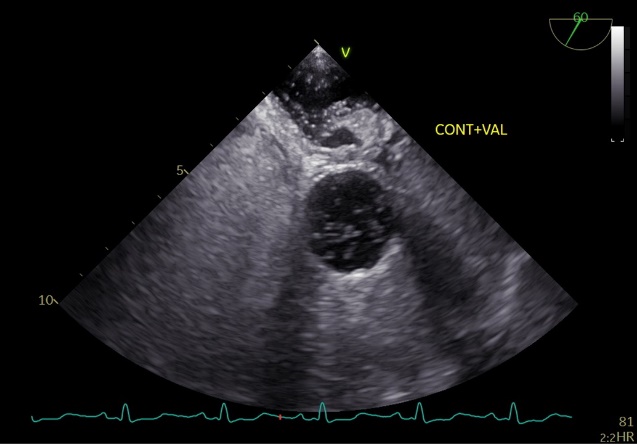
【経食道コントラスト心エコー図】
3.当院の心エコー検査室
当院では2名の超音波専門医が、心エコー検査室の運営に積極的に関与し、心エコー検査技師と連携して、質の高い心エコー検査を提供できるよう努めております。また、定期的に心エコー図カンファレンスをおこない、疑義が生じた所見や意見が分かれた所見については、心エコー検査室のスタッフ全員で話し合い、知識や情報を共有したり、施設内での所見の統一化を図ったりしております。当院の心エコー検査室は心疾患の正確な診断に大きく貢献しており、治療方針の決定にも重要な役割を果たしています。

【心エコー図カンファレンスの様子】
- 超音波専門医:三宅 誠、坂本 二郎
- 心エコー図専門医:三宅 誠
- 心エコー図専門技師:松谷 勇人
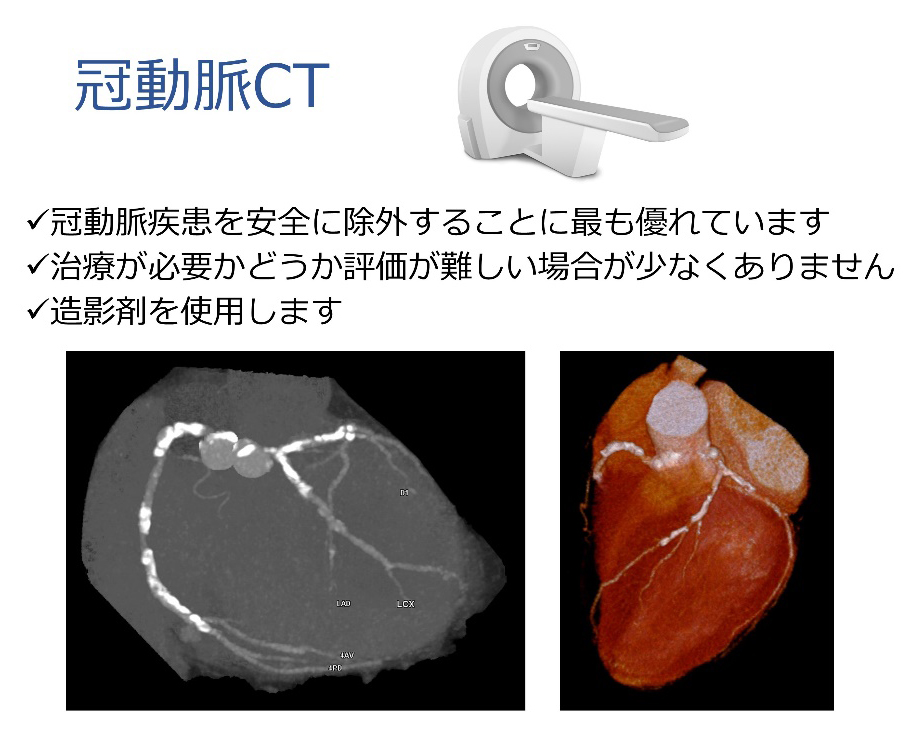
心臓CT検査
心臓CT検査では、これまで心臓カテーテル検査でしか分からなかった、冠動脈の状態(せまくなっている部分がないか等)を調べることができます。また、せまくなっていないかどうかだけではなく、冠動脈内の性状をさらに詳しく把握することもできます(石灰化や、不安定なプラークの分布など)。
また、心臓CT検査では、冠動脈だけでなく、弁など心臓内部の構造や、心筋、大動脈、肺血管なども同時に調べることができます。そのため、冠動脈の病気(虚血性心疾患)が疑われる患者さんはもちろん、弁膜症や大動脈疾患、不整脈など、幅広い患者さんにご利用いただけます。大動脈弁狭窄症に対するカテーテル治療(TAVI)や心房細動などの不整脈に対するカテーテルアブレーション治療、慢性血栓塞栓性肺高血圧症に対するカテーテル治療などの治療前の検査としても、たいへん有用です。
心臓CT検査は入院で行うカテーテル検査に比べて、安全性の高い検査です。当院では、さまざまな心臓病の患者さんに対して、積極的に活用しております。
心臓CTの件数
| 2020年 | 2019年 | 2018年 | 2017年 | 2016年 |
|---|---|---|---|---|
| 1,032件 | 1,093件 | 1,172件 | 1,206件 | 1,340件 |
心臓CTの良い点はなんですか?
- 心臓カテーテル検査と比べ、安全性の高い検査です。
- 検査のために入院する必要はなく、外来で検査を受けていただくことができます。
心臓CTで注意する点はありますか?
- 造影剤の注射が必要です。造影剤アレルギーがある方、腎機能が悪い方、気管支喘息のお持ちの方などは、検査ができない場合があります。
- 放射線被曝が必要な検査です。
- 冠動脈のせまくなった部分(狭窄)が中等度の場合や、冠動脈の石灰化が強い場合などに、冠動脈の治療が必要かどうかの判断が悩ましいことがあります。(次項のFFRCT検査を行うことで、はっきりする場合もあります)
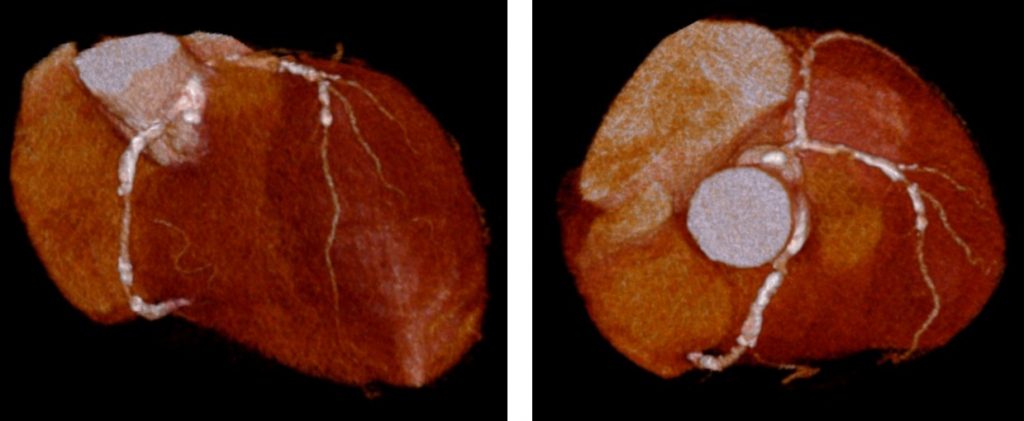
狭心症の患者さんの心臓CT。
右冠動脈・左前下行枝・左回旋枝に、いずれも高度な狭窄がある。
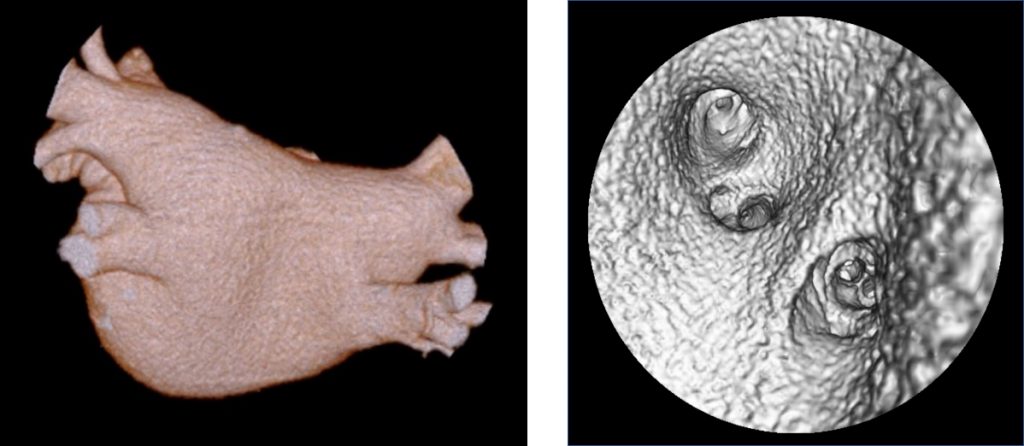
心房細動の患者さんに対するカテーテルアブレーション治療前の心臓CT。
左房・肺静脈の形態を事前に把握することができる。
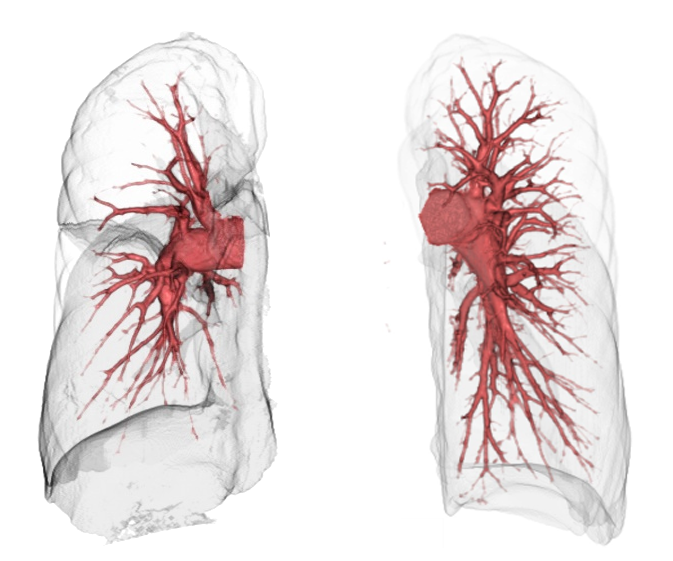
慢性血栓塞栓性肺高血圧症の患者さんのCT画像。
肺動脈を3D構成し、カテーテル治療に役立てている。
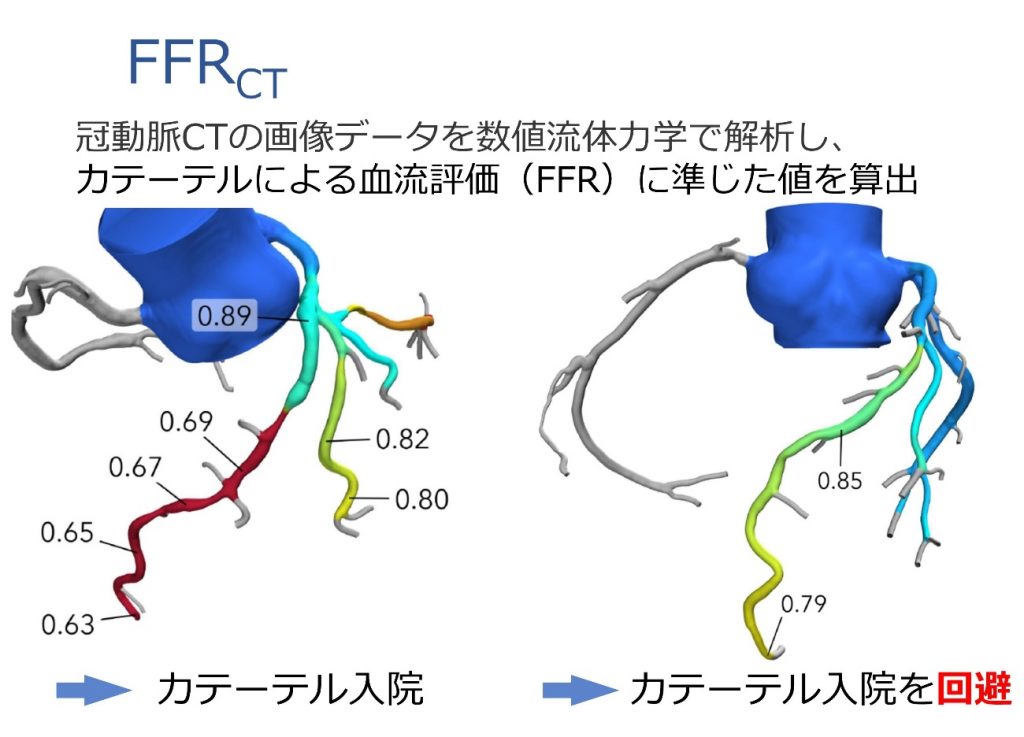
FFRCT検査
当院では、2021年3月に奈良県内で初めて、新しい心臓の検査であるFFRCTを導入しました。この検査では、冠動脈がせまくなって心臓に十分な血液を供給できなくなる狭心症の可能性がある方に対して、コンピューターによるシミュレーションを用いた、痛みを伴わない方法で、血液の流れを解析することができます。
これまでは、冠動脈CT検査で冠動脈にせまくなった部分(狭窄)が見つかった場合、そのせまくなった部分(狭窄)が ”心臓の働きにどの程度の影響を与えているのか” “症状の原因となっているのか” を調べるために、カテーテル検査やほかの検査を行っていました。
特に、中等度狭窄(ボーダーライン)と呼ばれる、血管が半分程度せまくなっている場合には、冠動脈CTの結果だけで判断することは難しく、カテーテル検査やほかの検査でさらに調べる必要がありました。
FFRCTは、痛みを伴わない検査であり、冠動脈CTの画像データをもとに、最新のコンピューター技術で解析を行います。
この検査では、冠動脈のせまくなった部分(狭窄)が心臓の働きにどのように影響しているかを、患者さんご自身の冠動脈3Dモデル(下図)で確認することができます。
このような詳細な情報は、これまではカテーテル検査でなければ分からなかったものですが、FFRCTによって、カテーテル検査を受けていただかなくても評価することが可能になりました。このFFRCTを導入するには厳しい施設基準が設けられているため、この基準を満たしている施設でしか実施することができません。現段階では全国でも数少ない施設でのみ実施されています。当院では、2021年3月に奈良県内で初めてFFRCTを導入しました。
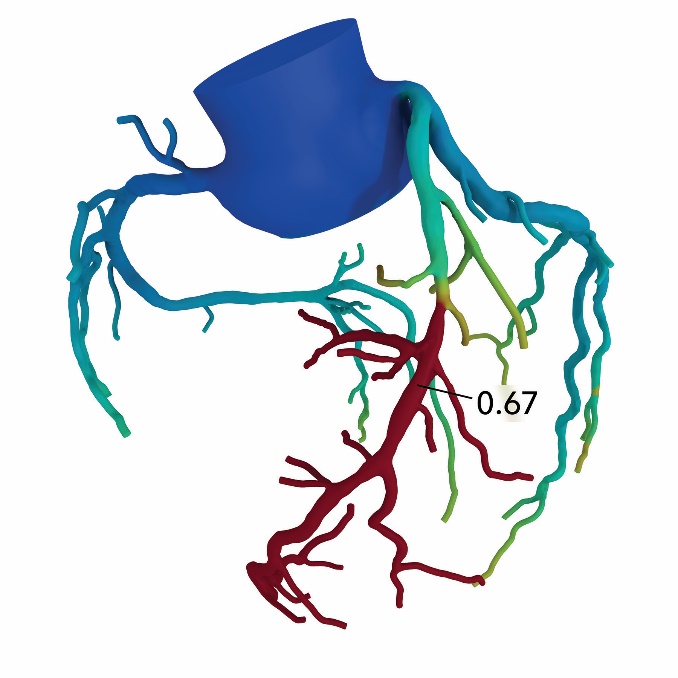
FFRCTの良い点はなんですか?
- すでに撮影された冠動脈CTの画像データを用いて解析を行いますので、追加の検査を受ける必要がありません。
- したがって、外来での検査が可能です。この検査のために入院する必要はありません。
- カテーテル検査などと異なり、痛みを伴いませんので、患者さんにやさしい検査です。
FFRCTで注意する点はありますか?
- 追加の検査を受ける必要はありませんが、解析のために費用がかかります。
- 冠動脈CTの画像がよくない場合、解析ができないことがあります(その場合、解析費用はかかりません)。
心臓MRI検査
MRI検査は、磁気を利用して体内を調べる画像検査です。心臓MRI検査では、心臓の機能や形態、心筋の性状など、心臓をさまざまな点から評価することができます。場合によっては造影剤が必要なことがありますが、入院する必要はなく、また、放射線に被曝することもない、お体に負担の少ない検査です。当院では心臓MRI検査を積極的に活用しています。
心臓MRIの件数
| 2020年 | 2019年 | 2018年 | 2017年 | 2016年 |
|---|---|---|---|---|
| 92件 | 75件 | 69件 | 87件 | 59件 |
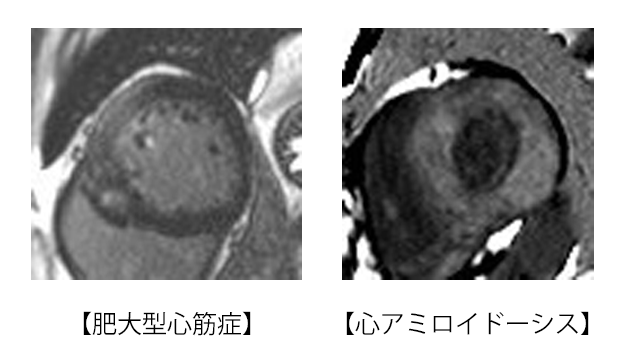
心臓の収縮力が弱っている方や、心臓が肥大している方など、心筋が変性する病気(心筋症)の患者さんには、心筋の変性の特徴や度合いを評価することができ、心筋症の原因の鑑別に役立てています。
また、虚血性心疾患の患者さんでは、心筋梗塞の分布を調べることができ、治療戦略の決定に役立ちます。
心臓MRIの良い点はなんですか?
- 心臓の機能や形態、心筋の性状など、心臓をさまざまな点から評価することができます。
- 検査のために入院する必要はなく、また、放射線に被曝することもありません。
心臓MRIで注意する点はありますか?
- 造影剤(ガドリニウム)の注射が必要な場合があります。

 ホーム
ホーム